Service
Allergie
Allergie – wenn der Körper überreagiert
Gerötete, juckende und gereizte Augen oder auch eine triefende Nase während der Blütezeit im Frühjahr bzw. Sommer kann Ausdruck einer Erkrankung sein, die im Volksmund als „Heuschnupfen“ bezeichnet wird. Aber nicht nur Baum- oder Gräserpollen können Allergien auslösen. Häufig können auch Insektengifte, Lebensmittel oder Medikamente zu allergischen Reaktionen führen.
Schon 1906 hat der Wiener Kinderarzt Clemens Freiherr von Pirquet den Begriff der Allergie geprägt. In seinen Veröffentlichungen beschrieb er, dass Antikörper nicht nur schützende Immunantworten vermitteln, sondern auch Ursache von Überempfindlichkeitsreaktionen sein können.
Sie sind neugierig geworden? Dann lesen Sie weiter und erfahren mehr zum Thema Allergie…
Übersicht
Allergie
Erklärung
Allergie, Pseudoallergie, Intoleranz
Vielfach werden die Begriffe Allergie, Pseudoallergie und Intoleranz unkritisch als Synonym für ein und dasselbe Beschwerdebild bezeichnet. Alle drei Begriffe beschreiben im Allgemeinen Unverträglichkeitsreaktionen und müssen genau genommen – und vom medizinischen Blickwinkel aus betrachtet – strickt auseinandergehalten werden.
Unter einer Allergie versteht man eine überschießende, krankhafte Reaktion des körpereigenen Immunsystems auf körperfremde, zumeist harmlose Umweltstoffe, die als Allergene oder Antigene bezeichnet werden. Als wesentliches Merkmal kommen die sogenannten Allergene von außen und treten so z.B. über die Atemwege (Lunge), den Verdauungstrakt, die Schleimhäute (Augen, Nase) oder die Haut in Kontakt mit dem Körper.
Nicht schon der erste Kontakt mit dem Allergen löst eine klassische Allergie aus, sondern findet dabei erstmals eine symptomfreie, sogenannte Sensibilisierung statt. Es kommt dabei zur Bildung spezifischer (und später nachweisbarer) Antikörper vom Typ IgE und werden diese Antikörper von histaminhaltigen Mastzellen gebunden. Kommt der Körper nun zum 2. Mal, oder neuerlich mit dem Allergen in Kontakt, so erkennen die auf den Mastzellen gebundenen IgE Antikörper das Allergen und schütten das in ihnen gespeicherte Histamin zugleich mit anderen Botenstoffen aus. Dadurch werden allergische Symptome an Haut, Nase, Augen, Bronchien und dem Gefäßsystem ausgelöst. Die schwerste Form einer Allergie ist der reanimationspflichtige anaphylaktische Schock, mit einem Herz Kreislaufstilland.
Nachgewiesen werden IgE vermittelte Allergien durch Haut- und Bluttests.
Werden beispielsweise im Frühjahr durch die Luft zirkulierende Birkenpollen von einem Gesunden symptomlos toleriert, so treten bei Allergikern spezifische Symptome, wie tränende und juckende Augen und oder Niesreiz/Fließschnupfen bzw. Asthma bronchiale auf.
Von Pseudoallergien oder „scheinbaren“ Allergie spricht man, wenn es zu den gleichen Symptomen wie bei einer Allergie kommt. Im Unterschied zur klassischen Allergie findet keine vorhergehende Sensibilisierung statt und können Pseudoallergien somit spontan auftreten. Nachdem die Reaktionen nicht durch Antikörper vom Typ IgE vermittelt werden, können diese Antikörper auch nicht im Blut nachgewiesen werden. Es zeigen sich auch spezifische Hauttestungen negativ. Folglich gehört die Diagnostik von Pseudoallergien in die Hände eines allergologisch ausgebildeten Facharztes, da als diagnostischer Schritt lediglich eine kontrollierte Provokationstestung verbleibt, die nur unter ärztlicher Aufsicht durchgeführt werden darf!
Charakteristischerweise sind Pseudoallergien – im Gegensatz zu klassischen Allergien – ausgeprägt dosisabhängig und können zusätzlich durch Kofaktoren getriggert werden.
Beim sogenannten Analgetika-Asthma Syndrom, auch als Widal Syndrom, Samter Trias oder AERD (Aspirin exacerbated respiratory disease) bezeichnet, treten in der Regel meistens schon innerhalb von 30 Minuten, längstens jedoch 2 Stunden, Symptome auf. Die Symptome reichen von Fließschnupfen bzw. einer Behinderung der Nasenatmung bis zu ausgeprägten Hustenattacken und schweren Asthmaanfällen. Neben den Atemwegssyndromen können auch Erytheme wie Flushreaktionen und Schwellungen (Lidödeme) auftreten, wobei diese Symptome sich fast ausschließlich auf den Hals-Kopf-Bereich beschränken.
Besteht der Verdacht auf Vorliegen einer Analgetika Intoleranz, ist eine rasche allergologische Abklärung erforderlich und muss die Einnahme in Frage kommender Schmerzmittel bis zur endgültigen Abklärung – unter Rücksprache mit dem behandelnden Arzt- unterlassen werden.
Lebensmittelzusatzstoffe (Antioxidantien, Säuerungsmittel, Konservierungsmittel, Stabilisatoren und Emulgatoren), und Medikamente sind als Pseudoallergene bekannt. Unter den Medikamenten sind besonders Schmerzmittel, sogenannte NSAR (nicht steroidale Antirheumatika), Röntgenkontrastmittel und Muskelrelaxantien Auslöser sogenannter nicht allergischer Intoleranzreaktionen (=Pseudoallergien).
Bei Lebensmitteln erfolgt die Kennzeichnung der Zusatzstoffe durch sogenannte E-Nummern. Allgemein gilt: E Nummern der Gruppe 100 bezeichnen Farbstoffe, die Gruppe 200 betrifft Konservierungsstoffe, die Gruppe 300 sind vorwiegend Antioxidantien und die Gruppen 400-700 umfassen Emulgatoren, Geschmacksverstärker, Stabilisatoren und Treibmittel. Unter der Gruppe 900 finden sich Überzugsmittel und Süßungsmittel.
Als Beispiel einer (bis heute unter Medizinern sehr kontroversiell diskutierten) Pseudoallergie ist das China-Restaurant-Syndrom bekannt. Dabei handelt es sich um eine Unverträglichkeitsreaktion gegenüber Mononatriumglutamat, das früher vorwiegend bei chinesischen Speisen zugesetzt wurde und heute unter der E Nummer 621 bezeichnet wird. Charakteristischerweise treten kurz nach dem Verzehr Symptome wie Schwächegefühl, Übelkeit, Schweißausbruch, Tränenfluss, Tachykardie, Schwindelgefühle bzw. Flush Reaktionen auf. Das Vorliegen bzw. die tatsächliche Existenz einer Glutamatunverträglichkeit bleibt bis heute unklar, da die Symptomatik nur dann reproduzierbar ist, wenn in einem kurzen Zeitraum unverhältnismäßig große Mengen von bis zu 5 g Glutamat aufgenommen werden. Nachdem diese Mengen kaum durch den Konsum von Lebensmitteln allein erreicht werden, kann stellt sich die (offene) Frage nach weiteren Kofaktoren.
Unter Intoleranz werden Stoffwechselstörungen verstanden, bei denen oft ein Enzymmangel oder Enzymdefekt ursächlich vorliegt. Demzufolge kommt es zu einer unzureichenden Verarbeitung von dem Körper von außen zugeführten (Laktose =Milchzucker) oder im Körper frei gesetzten Substanzen (Histamin). Zudem können auch psychosomatische Symptome mit beispielsweise Panikattacken ursächlich sein.
Bei der sogenannten Laktoseintoleranz oder Milchzuckerunverträglichkeit kann der mit der Nahrung aufgenommene Milchzucker vom Körper nicht mehr ausreichend und vollständig verdaut werden. Der Grund liegt in einer verminderten oder fehlenden Enzymproduktion von Laktase im Dünndarm. Nur wenn ausreichend Laktase vorliegt, kann das Disaccharid Laktose = Milchzucker in seine verwertbaren Bestandteile, die Einfachzucker Glukose und Galaktose, gespalten werden. Ist dies nicht möglich, so findet eine Vergärung in tieferen Darmabschnitten statt und treten dadurch Verdauungsbeschwerden wie Bauchschmerzen, Blähungen, Durchfall, Übelkeit, Erbrechen und Völlegefühl auf. In Mittel- und Nordeuropa sind ca. 10% der Bevölkerung betroffen.
Therapeutisch bietet sich entweder eine Kuhmilch- und kuhmilchproduktfreie bzw. kuhmilcharme Diät an, oder kann bei mild ausgeprägtem Enzymmangel, die Substitution des Enzyms Laktase durch Nahrungsergänzungsmittel erfolgen.
UNTERSCHIEDEN WERDEN:
– Inhalative Allergien
– Lebensmittelallergien
– Insektengiftallergien
– Medikamentenallergien
– Kontaktallergien
– Hausstaubmilbenallergien
WELCHE ALLERGISCHEN REAKTIONSMUSTER GIBT ES?
ALLERGIETYPEN:
Typ I Allergie = allergische Soforttyp-Reaktion
Beispiele: Insektengiftallergien, Heuschnupfen, allergisches Asthma, Nahrungsmittelallergien, Arzneimittelallergien
Typ II Allergie = zytotoxische Reaktion
Beispiele: Reaktion bei Bluttransfusion (hämolytische Anämie nach Transfusionszwischenfall), medikamenteninduzierte Thrombopenie
Typ III Allergie = Immunkomplexreaktion
Beispiele: allergische Gefäßentzündungen (Vaskulitiden), Farmerlunge, Serumkrankheit
Typ IV Allergie = zellvermittelte verzögerte Reaktion (Spättyp)
Beispiele: allergisches Kontaktekzem, Transplantatabstoßung
Allergie
Hyposensibilisierungen
WANN SOLL/MUSS EINE HYPOSENSIBILISIERUNG DURCHGEFÜHRT WERDEN?
Hyposensibilisierungen sind therapeutische Verfahren zur Reduktion eines allergischen Reaktionsmusters. Das Allergie-auslösende Agens oder ein entsprechendes Leitallergen wird dem Körper in Form einer Immuntherapie in kleinsten Dosen verabreicht, mit dem Ziel, dass das Immunsystem innerhalb des Therapieintervalls gegenüber diesem Allergen eine Toleranz entwickelt. Idealerweise findet nach erfolgreich durchgeführter Behandlung bei neuerlicher Allergenexposition keine oder nur mehr eine sehr abgeschwächte und keine Abwehrreaktion im Sinne der allergischen Reaktion statt. Ist dieser Zustand eingetreten, kann nach aktuellem medizinischem Wissensstand davon ausgegangen werden, dass es bei neuerlichem Antigenkontakt mit sehr hoher Wahrscheinlichkeit zu keiner Reaktion mehr kommt. Nichtsdestotrotz kann es zu einem späteren Zeitpunkt wieder zu einer klinisch relevanten Sensibilisierung kommen und sich neuerlich eine Allergie manifestieren.
Bei den Allergie-Immuntherapien unterscheidet man SCIT (subkutane Immuntherapien) und SLIT (sublinguale Immuntherapien). Beide Therapieformen werden, abhängig vom Allergen, zumindest über 3 Jahre durchgeführt.
Subkutan bedeutet, dass in Form von Injektionen in das Unterhautfettgewebe im Durchschnitt alle 6 Wochen eine kleine Dosis des Allergens durch den behandelnden Arzt verabreicht wird. Die Injektionen sind nahezu schmerzfrei und können daher auch schon bei Kindern ab dem 5. Lebensjahr durchgeführt werden.
Sublingual bedeutet, dass das entsprechende Allergen in kleinen Dosen in Form von Tropflösungen oder Tabletten unter der Zunge verabreicht wird. Die Anwendung erfolgt 1x tägliche und dauert genauso im Allgemeinen 3 Jahre wie bei der subkutanen Immuntherapie.
WER DARF KEINE ALLERGIE-IMMUNTHERAPIE (=HYPOSENSIBILISIERUNG) ERHALTEN?
• Patienten, bei denen eine Überempfindlichkeit gegen einen der in der Immuntherapie enthaltenen Bestandteile – ausgenommen das entsprechende zu therapierende Allergen – bekannt ist.
• Patienten mit einer stark beeinträchtigen Lungenfunktion (FEV1 < 70%)
• Patienten, die in den letzten 3 Monaten eine schwere Asthma Exazerbation hatten
• Patienten mit irreversiblen höhergradigen Schädigungen der Atemwege (Emphysemen, Bronchiektasien)
• Patienten, die unter einer therapieresistenten aktiven systemischen Autoimmunerkrankung leiden
• Patienten mit angeborenen oder erworbenen Immundefekten
• Patienten mit bösartigen Tumorerkrankungen mit aktuellem Krankheitswert
• Patienten mit schweren chronisch-entzündlichen Erkrankungen
SIND ZEITGLEICH HYPOSENSIBILISIERUNGEN GEGEN MEHRERE ALLERGENE MÖGLICH?
Ja.
Des Öfteren bestehen klinisch relevante Sensibilisierungen gegenüber z. B. Birkenpollen und Gräserpollen. In solchen Fällen kann zeitgleich gegen beide Allergen eine Behandlung durchgeführt werden. Es ist auch möglich eine sublinguale Immuntherapie mit einer subkutanen Immuntherapie zu kombinieren.
DARF ICH WÄHREND MEINER HYPOSENSIBILISIERUNG ANDERE IMPFUNGEN ERHALTEN?
Unter Einhaltung eines Abstandes von mindestens 1 Woche zu Totimpfstoffen (z. B. Grippe, FSME, Diphtherie, Tetanus, Pertussis, Hepatitis A/B) kann die Immuntherapie ohne Unterbrechung durchgeführt werden.
Bei Lebendimpfstoffen (Gelbfieber, Masern-Mumps-Röteln) muss ein Abstand von zumindest 2 Wochen eingehalten werden.
Auch Impfstoffe gegen Covid-19 können mit einem Abstand von 1 Woche zu Hyposensibilisierungen verabreicht werden.
Allergie
Was ist eine Anaphylaxie?
Anaphylaxie ist ein sofort behandlungspflichtiger medizinischer Notfall!
Als Anaphylaxie bezeichnet man die bei Allergikern auftretende Überreaktion des Immunsystems bei Kontakt mit dem ursächlichen Allergen. Dabei können die Haut, Atemwege, das Herz-Kreislaufsystem und der Magen-Darmtrakt betroffen sein. Der Schweregrad der Anaphylaxie richtet sich nach der Beteiligung der Organsystems und in welchem Ausmaß jeweils die Symptomatik auftritt. Möglich ist, dass auch mehrere Organe gleichzeitig betroffen sind. Im schlimmsten Fall kommt es bei der Anaphylaxie zu einem Herz-Kreislaufstillstand, der sofortige Reanimationsmaßnahmen erfordert.
Wichtig ist es zu wissen, dass die Symptomatik von Anaphylaxien innerhalb weniger Minuten bis wenigen Stunden (maximal 2) auftritt und im Wiederholungsfall nicht vorhersehbar ist. Das heißt, auch wenn bei einer ersten stattgehabten Reaktion nur Symptome beispielsweise an der Haut aufgetreten sind, kann und darf nicht davon ausgegangen werden, dass bei neuerlicher Exposition ebenfalls auch wieder nur Hautsymptome auftreten werden, sondern kann auch zu einer viel schwereren allergischen Reaktion, bis hin zum Herz-Kreislaufstillstand – auch allergischer Schock genannt – kommen.
Daher ist es wichtig, das vom Arzt verordnete medikamentöse Notfallset ständig bei sich zu führen. Dieses Notfallset besteht üblicherweise aus einem Adrenalin Autoinjektor, einem Antihistaminikum (Allergietablette) und einer Cortisontablette. Besteht Kreislaufstabilität und ist die Symptomatik der allergischen Reaktion nicht stark ausgeprägt, so reicht die Einnahme der Allergietablette mit dem Cortisonpräparat aus. Besteht jedoch eine sehr starke und rasch auftretende Reaktion ist jedenfalls als Erstmaßnahme – neben dem Absetzen des Notrufes – die Verabreichung des Adrenalin Autoinjektor als lebensrettende Maßnahme erforderlich. Anschließend werden die Allergietablette und Cortison zeitgleich eingenommen.
WANN IST DER ADRENALIN AUTOINJEKTOR ZU VERWENDEN?
Bei schwer ausgeprägter Symptomatik und/oder gleichzeitiger Beteiligung von 2 oder mehreren Organsystemen. Bei bewusstlosen Personen bzw. im Falle einer einsetzenden Bewusstlosigkeit ist so rasch wie möglich der Adrenalin Autoinjektor anzuwenden (idealerweise in die Außenseite des Oberschenkels) und dürfen keinesfalls Medikamente zum Schlucken verabreicht werden. Zudem ist der Betroffene in stabile Seitenlage zu bringen und das Eintreffen des Notarztes abzuwarten.
Über die richtige Handhabung des Autoinjektors besprechen Sie sich bitte mit Ihrem Arzt oder Apotheker. Gerne wird Ihnen dies in unserer Jauntal-Apotheke nochmals erläutert und demonstriert. Ein Probegerät steht für das Training selbstverständlich zur Verfügung.
NACHSTEHENDE TABELLE TEILT DIE ANAPHYLAXIE ANHAND DER AUFTRETENDEN SYMPTOME IN SCHWEREGRADE EIN:
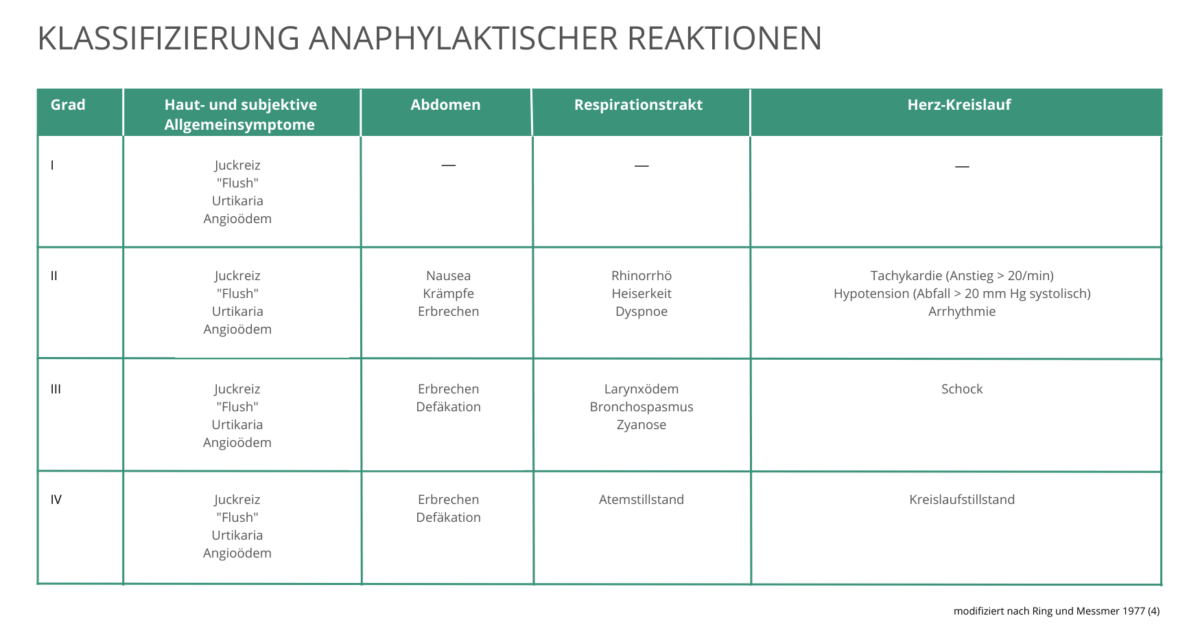
WAS SIND DIE HÄUFIGSTEN AUSLÖSER EINER ANAPHYLAXIE/ALLERGISCHEN REAKTION?
• Lebensmittel
bei Kindern: Nüsse, Erdnüsse, Kuhmilch
bei Erwachsenen: Soja, Fisch und Schalentiere, Nüsse, Erdnüsse, Sellerie
• Medikamente
• Insektengifte (Biene, Wespe, Hornisse, Hummel)
• Inhalative Allergene (Pollen)
• Kontaktallergene: Schmuck (Nickel) Kosmetika, Latexprodukte, Desinfektionsmittel
Allergie
Lebensmittelallergie – Wissenswertes
Ca 20% der Bevölkerung glauben, an einer Lebensmittelallergie zu leiden; letztendlich betrifft es nach entsprechender medizinischer Abklärung tatsächlich ca. 2%. Vom Säugling bis zum Erwachsenen können alle Altersgruppen betroffen sein.
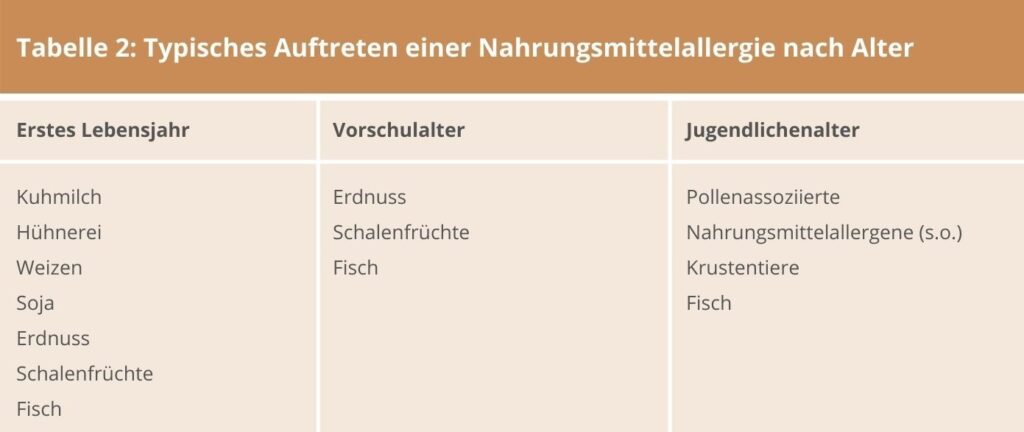
Die Diagnostik ist nicht einfach und erfordert immer eine gezielte und ausführliche Anamnese. Entscheidend ist, welche Nahrungsmittel innerhalb von 2-3 Stunden vor der Reaktion konsumiert wurden und welche Reaktion genau aufgetreten ist. In besonderen Fällen, d. h. bei Genuss von Innereien oder dunklem Fleisch kann auch ein Zeitraum von 6-8 Stunden bedeutsam sein. Die Kenntnis der genauen Symptome sollte es ermöglichen, eine systemische allergische Reaktion von einer Intoleranzreaktion unterscheiden zu können. Tabelle 1 und 2 zeigt typische Beschwerdemuster systemischer allergischer Reaktionen.
TABELLE 1: TYPISCHE NAHRUNGSMITTELALLERGENE
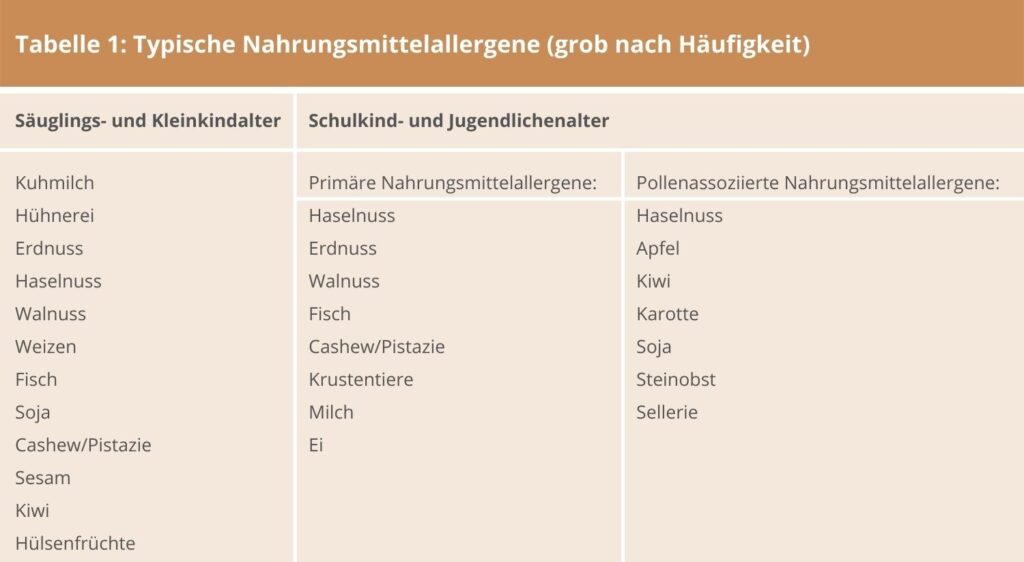
TABELLE 2: TYPISCHES AUFTRETEN EINER NAHRUNGSMITTELALLERGIE NACH ALTER
Bei Intoleranzreaktionen bzw. Unverträglichkeiten, wie der Histamin-, Laktose- und Fruktoseintoleranz bzw. Reaktionen auf diverse Lebensmittelzusatzstoffe treten i.e.L. Blähungen, Durchfälle bzw. Krämpfe im GIT auf. Auch unspezifische periorale Hautrötungen kommen vor und sind i.d.R. keine Allergie, sondern meistens Ausdruck einer unverhältnismäßigen Histaminfreisetzung. Um Allergien und Intoleranzreaktionen voneinander unterscheiden zu können, sind Kenntnisse über die tolerierte Lebensmittelmenge genauso hilfreich, wie Angaben über mögliche Kofaktoren.
Beispielsweise kann bei einer Histaminintoleranz die alleinige Konsumation von Hartkäse symptomlos bleiben, wohingegen der gemeinsame Genuss mit Tomaten, Rotwein, Prosecco und Wurstwaren wie z. B. Salami Beschwerden auslöst. Im Unterschied zu Intoleranzreaktionen kommt es bei Nahrungsmittelallergien oft auch schon bei Konsumation kleinster Mengen zu typischen Beschwerden.
Bei Milch kann einerseits eine echte (immunvermittelte) Allergie gegen das Milcheiweiß vorliegen, oder andererseits ein Enzymdefekt dafür verantwortlich sein, dass der in Milch enthaltene Milchzucker nicht ausreichend verdaut bzw. abgebaut werden kann. In beiden Fällen resultieren gastrointestinale Symptome als Ausdruck des Beschwerdebildes. Differentialdiagnostisch wegweisend ist in solchen Fällen eine erweiterte Anamnese bei der geklärt wird, ob beispielsweise Butter, Käse oder Laktose-freie Milchprodukte toleriert werden oder nicht.
Auch wenn Nahrungsmittel- bzw. Lebensmittelallergien in allen Altersklassen auftreten, sind Kinder generell häufiger betroffen und das mitunter auch schon im frühen Kleinkindalter. Auffallend bei Kindern ist, dass sie im Laufe ihres Wachstums häufig aus der Allergie „heraus“ wachsen und dann wieder ein völlig beschwerdefreies Leben führen. Dementsprechend entwickeln knapp 2/3 aller Kinder ab dem 7. Lebensjahr eine Toleranz den häufigsten Nahrungsmittelallergen gegenüber (siehe Tabelle 1). Bei allergischen Reaktionen auf Erdnüsse, Baumnüsse bzw. Schalentiere bleibt die Allergie aber auch noch im Erwachsenenalter bestehen.
Die Beschwerden können unterschiedliche Organsysteme (Haut- und Schleimhäute, Atemwege, Gastrointestinaltrakt und Herz-Kreislaufsystem) betreffen. Auch wenn die Symptome zumeist milde ausgeprägt sind, wurde über sehr schwere anaphylaktische Reaktionen, beispielsweise bei Erdnussallergien, berichtet.
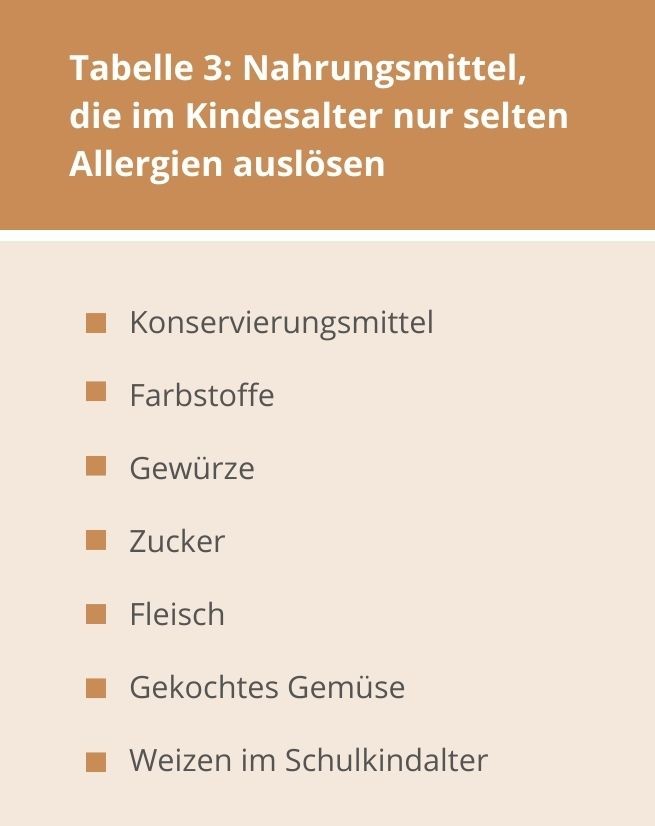
TABELLE 3: NAHRUNGSMITTEL, DIE IM KINDESALTER NUR SELTEN ALLERGIEN AUSLÖSEN
EINTEILUNG UNERWÜNSCHTER NAHRUNGSMITTELREAKTIONEN
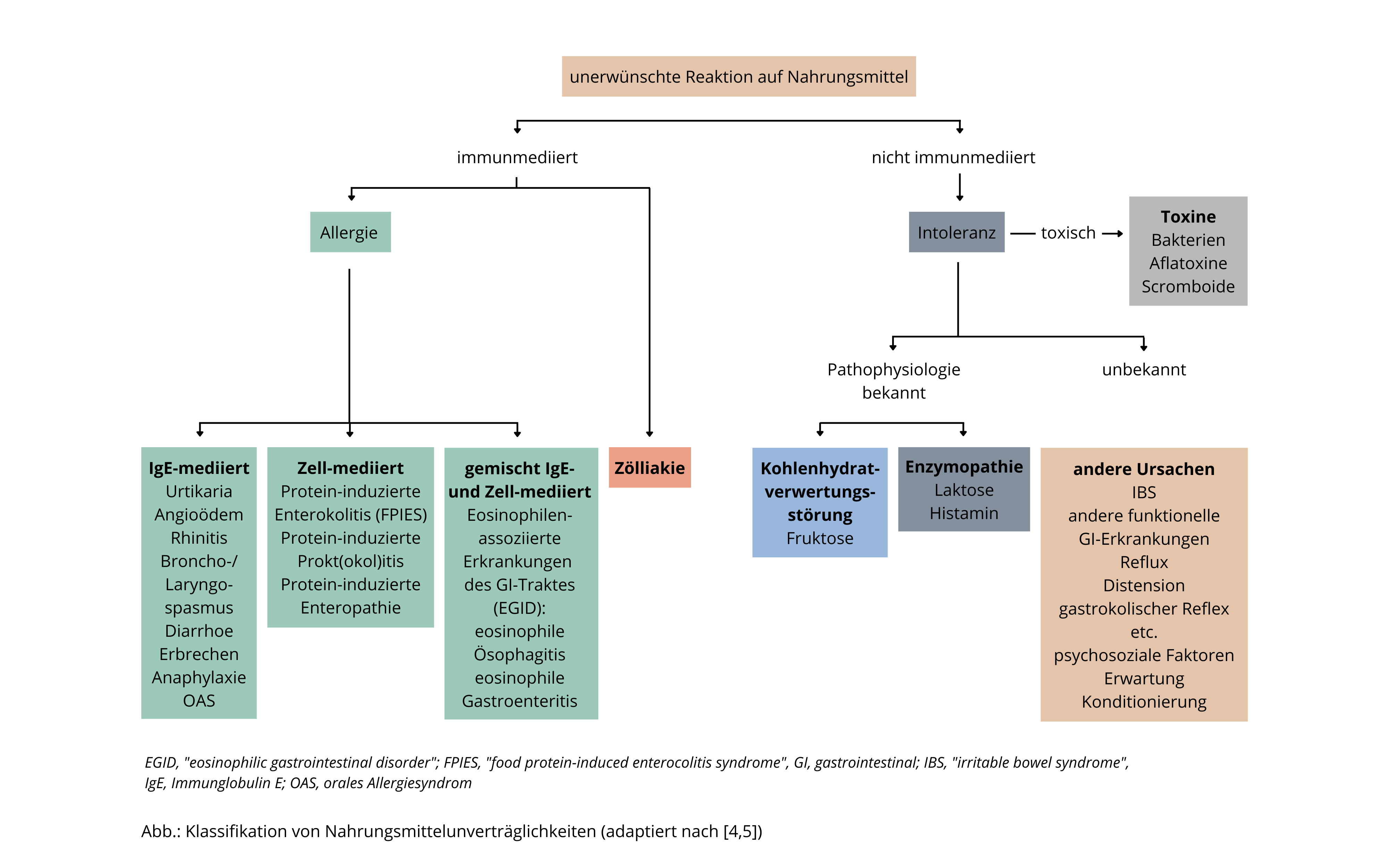
Die Einteilung ist komplex und anhand der Grafik, so überschaubar wie möglich, dargestellt. Im Großen und Ganzen werden nicht immunmediierte von immunmediierten Formen unterschieden.
Den nicht immunmediierten Formen werden auch die Intoxikationen und Intoleranzen zugeordnet. In der Gruppe der immunmediierten Reaktionen finden sich die (klassischen) IgE vermittelten Reaktionen, die rein Zell mediierten bzw. IgE und Zell-vermittelten, gemischten Formen.
a. Toxische Reaktionen
Hier reagiert der Körper auf giftige, sogenannte toxische, Stoffe, die in Nahrungsmitteln enthalten sind. Als „Ciguatera“ bzw. Fischvergiftung ist eine Erkrankung im Gebiet der Tropen bzw. Subtropen bekannt. Dabei kommt es durch den Verzehr von eigentlich ungiftigen Fischen zu einer Fischvergiftung, weil diese Fische mit einem von Meeresalgen produzierten Gift (= Ciguatoxin) belastet sind. Initial beginnt die Erkrankung mit Übelkeit, Erbrechen und Durchfall. In weiterer Folge entsteht als typisches Anzeichen (und Auswirkung des Nervengiftes) ein verändertes Kalt-Warm-Empfinden.
Ein weiteres Beispiel wäre der Befall von LM mit bestimmten Schimmelpilzarten, die Aflatoxine produzieren. Es werden mehrere Formen von Aflatoxinen unterschieden; Aflatoxin B1 ist die am häufigsten in Lebensmitteln zu findende Art. Kontaminiert sind meistens verschiedene Nusssorten (Erdnüsse, Haselnüsse, Pistazien) aber auch Gewürze wie Muskatnuss, Chili bzw. Reis, Trockenfrüchte oder Kakaobohnen. Aflatoxine wirken leberschädigend und sind krebserregend.
b. Intoleranzreaktionen
Bei nicht immunologischen Reaktionen spricht man auch von „Intoleranz“. Dies bedeutet, dass bestimmte, in Lebens- oder Nahrungsmitteln enthaltene Stoffe nicht vertragen werden. Diese Unverträglichkeit kann folgende Ursachen haben:
• Enzymdefekt
• Transporterdefekt
• Konzentrationsabhängige Intoleranzen
• Pseudoallergische Reaktionsmuster
ENZYMDEFEKT
Am häufigsten und sehr bekannt in unseren Breiten ist die sogenannte Laktose-Intoleranz. Ca 10-15% der Europäer und bis zu > 90% der Asiaten bzw. Afrikaner sind davon betroffen. Die Ursache liegt in einem Fehlen bzw. einer unzureichenden Produktion des Enzyms Laktase. Dieses Enzym wird in der Dünndarmschleimhaut gebildet und ist notwendig für die Aufspaltung von Milchzucker in seine Einzelbestandteile (Galaktose und Glukose). Kann Milchzucker = Laktose im Dünndarm nicht entsprechend abgebaut werden, übernehmen diese Funktion die in tieferen Darmabschnitten vorkommenden Darmbakterien. Die Konsequenz daraus sind unangenehme Verdauungsbeschwerden wie Blähungen, Krämpfe bzw. Durchfall.
Festgestellt wird die Laktoseintoleranz mit dem H2-Atemtest.
Weniger bekannt sind weitere Stoffwechselerkrankungen, wie die Galaktosämie, Phenylketonurie oder der Favismus. Allen diesen Erkrankungen gemeinsam ist ein ursächlich vorliegender, jeweils spezifischer Enzymdefekt.
TRANSPORTERDEFEKT
Kann ein größerer Anteil konsumierten Fruchtzuckers (Fruktose) infolge eines Defektes des Transportproteins (GLUT-5) nicht über die Dünndarmschleimhaut aufgenommen werden, sondern gelangt die Fruktose in den Dickdarm, spricht man von einer Fruchtzuckerunverträglichkeit (Fruktosemalabsorption). Die in den Dickdarm gelangte Fruktose wird dort von Darmbakterien verstoffwechselt. Die Folge davon ist das Auftreten unangenehmer Verdauungsbeschwerden wie Völlegefühl, Blähungen, Durchfälle und Krämpfe.
Abzugrenzen von der Fruktoseintoleranz ist die hereditäre Fruktoseintoleranz. Dabei handelt es sich um eine seltene Erbkrankheit mit schweren Folgeerscheinungen. Durch einen angeborenen Enzymdefekt kann die Fruktose in der Leber nicht abgebaut werden und können Leber, Nieren- und oder Gehirnschäden auftreten. Bei entsprechender Therapie ist aber eine normale Lebenserwartung möglich.
Beispiel konzentrationsabhängige Intoleranzen:
• Histaminintoleranz (-> siehe Histaminintoleranz)
• Glutamatintoleranz (-> siehe auch China Restaurant Syndrom)
HISTAMININTOLERANZ
Bei der Histaminintoleranz besteht eine sogenannte niedrige „Toleranzschwelle“ gegenüber histaminhaltigen Nahrungs- bzw. Lebensmitteln. Man geht heute davon aus, dass es individuelle Toleranzgrenzen gibt und immer dann, wenn die in Form von Lebensmitteln zugeführte Histamindosis eben diese individuelle Toleranzgrenze überschreitet, als Folge darauf charakteristische Beschwerden auftreten. Schwindel, Kopfschmerzen, Flush (Gesichtsröte), Bauchschmerzen bzw. Übelkeit und Diarrhoe können auftreten.
Die aktuelle Lehrmeinung fokussiert sich mehrheitlich auf die individuelle Toleranzgrenze und weniger auf einen hereditären DAO (Diaminoxidase) Mangel.
Laborchemisch anerkannte und valide Diagnosemöglichkeiten, mit der die Aktivität der körpereigenen DAO gemessen werden kann, existieren derzeit (noch) nicht. Der medizinische Laie kann vor derartig angebotenen Tests, auch wenn diese von scheinbar medizinisch kompetenten Laboreinrichtungen durchgeführt werden, nur eindringlich gewarnt werden.
Neben der DAO existieren im Körper auch andere physiologische Enzyme, die Histamin abbauen können, beispielsweise Histamin-N-Methyltransferase.
Therapeutische Ansätze bei der Histaminintoleranz umfassen in erster Linie diätetische Maßnahmen. In manchen Fällen kann durch die Einnahme DAO-haltiger Kapseln die Symptomatik zufriedenstellend beherrscht werden. Jedenfalls ist eine fachärztlich-dermatologische Abklärung ratsam.
Nachstehend ein kleiner Überblick über den durchschnittlichen Histamingehalt verschiedener Lebensmittel:
Hartkäse (z.B. Parmesan) 1500 mg/kg
Salami und Räucherschinken 300-500 mg/kg
Räucherfische bis zu 5000 mg/kg
Fischkonserven 1500 mg /kg
Rotwein, Weißwein bis zu 4000mg /kg
Champagner 800 mg/kg
Bier 300 mg/kg
Rotweinessig 4000 mg/kg
”PSEUDOALLERGISCHE” REAKTIONSMUSTER
Auch wenn Pseudoallergien ähnliche oder gleiche Symptome wie „echte“ Allergien auslösen, müssen die beiden Begriffe definitiv auseinandergehalten werden, da bei Pseudoallergien das Immunsystem ursächlich nicht beteiligt ist. Es kommt vielmehr zu einer unspezifischen (d.h. nicht immunologisch vermittelten) Aktivierung und Degranulation von Mastzellen. Auslöser sind bestimmte in Lebensmitteln oder Arzneimitteln enthaltene Stoffe. Im Unterschied zu echten Allergien sind Pseudoallergien oft dosisabhängig. Das heißt, kleine Mengen werden oft problemlos toleriert, die Konsumation größerer Mengen bestimmter Lebensmittel oder das Zusammenwirken mehrerer exogener Einflussfaktoren (z.B. Stress, körperliche Anstrengung,…) in Kombination mit dem Konsum derartiger Nahrungs-/Lebensmitteln bzw. Arzneimitteln löst aber eine sogenannte Pseudoallergie aus.
Pseudoallergische Arzneimittel sind beispielsweise: Acetylsalizylsäure (Aspirin) und/oder andere NSAR (nicht steroidale Antirheumatika) z.B. Ibuprofen
Pseudoallergische Lebensmittel sind beispielsweise: Erdbeeren, Zitrusfrüchte
Pseudoallergische Stoffe bzw. Zusatzstoffe in Lebensmitteln sind beispielsweise:
• Glutamat (-> siehe China Restaurant Syndrom)
• Konservierungsstoffe (z.B. Benzoesäure, Sorbinsäure)
• Säuerungsmittel (z.B. Essigsäure, Zitronensäure)
• LM Farbstoffe (z.B. Azofarbstoffe)
• Emulgatoren
• Lektine (z.B. Bohnen, Erdbeeren, Zitrusfrüchte)
3. Immunmediierte Reaktionen
Dieser Gruppe werden die klassischen IgE vermittelten Allergien, neben gemischt IgE und zellvermittelten und rein Zell-vermittelten Allergien zugeteilt. Andererseits werden hier auch nicht allergische, aber dennoch immunvermittelte Reaktionsmuster, wie z.B. die Zöliakie, beschrieben.
gemischt IgE und zellvermittelte sowie rein Zell-vermittelte Allergien
Während das atopische Ekzem vermehrt Säuglinge, Kleinkinder und Kinder betrifft und es in der Regel häufiger zu einer Toleranzentwicklung kommt, treten die eosinophilenassoziierten Erkrankungen des GIT in allen Altersgruppen auf und persistieren auch im Erwachsenenalter.
klassische IgE vermittelte Allergien
Das Reaktionsmuster IgE vermittelter Allergien wird in der aktuellen Lehrmeinung folgendermaßen erklärt:
In einer primären Sensibilisierungsphase findet eine immunologische Auseinandersetzung mit dem „potenziellen Allergen“ statt, die in der Regel asymptomatisch bleibt. Da dieser Prozess klinisch stumm abläuft, ist er zu diesem Zeitpunkt auch (noch) nicht erkennbar.
Durch die Sensibilisierung kommt es zur Bildung spezifischer Antikörper, den spezifischen IgE’s, gegen Epitope bzw. allergene Determinanten tierischer oder pflanzlicher Lebensmittel. Diese spezifischen IgE Antikörper binden fast vollständig an bestimmte Rezeptoren von Mastzellen und kommen im Serum daher nur in sehr geringen Mengen vor. Bei wiederholtem Kontakt mit dem auslösenden Allergen werden die an Mastzellen gebundenen IgE’s durch das jeweilige Allergen sozusagen quervernetzt. Dadurch reagiert die Mastzelle mit der Ausschüttung von Entzündungsmediatoren (z.B. Histamin, Leukotriene), den Effektormolekülen einer allergischen Reaktion. In manchen Fällen sind bereits kleinste Allergenmengen ausreichend, um allergische Reaktionen auszulösen.
Nahrungsmittelallergien werden in primäre und sekundäre Formen unterteilt. Primäre NM-Allergien werden durch sogenannte Klasse I Allergene ausgelöst. Dabei handelt es sich um hitze- und proteasenstabile Proteine, die bei der Magen-Darmpassage nicht denaturiert, also unwirksam, gemacht werden. Sie können daher auch sehr schwere systemische Reaktionen auslösen. Klasse I Proteine sensibilisieren über nicht-intakte Oberflächen entlang des GI-Traktes, seltener über eine Barrierestörung der Haut. In wenigen Fällen ist auch eine Sensibilisierung über die Atemwege mit der Ausbildung einer sekundären Nahrungsmittelallergie möglich (z.B. Hausstaubmilben-Krustazeen Syndrom).
Sekundäre NM-Allergien werden durch Klasse II Allergene ausgelöst. Das sind ausgesprochen hitze- und proteasenlabile Proteine, die bei der Magenpassage denaturiert werden. Daher sind die ausgelösten Symptome eher milde und mintunter auch nur lokal begrenzt. In erster Linie handelt es sich um inhalative Allergene, bei denen die Sensibilisierung über die Atemwege stattfindet. Aufgrund ähnlicher Glykoproteinstrukturen der entscheidenden Allergene manifestieren sich aufgrund der Kreuzreaktivität in weiterer Folge dann Nahrungsmittelallergien. Beispielsweise sind die Leitallergene von Birke (Bet-v1) und Apfel (Mal-d1) so stark ähnlich, dass es zum Auftreten eines oralen Allergiesyndroms kommen kann. Bis zu 70% aller Inhalationsallergiker sind entsprechend einem OAS beeinträchtigt. Man spricht in diesen Fällen auch von pollenassoziierten Nahrungsmittelallergien.
Während Allergenkontakte, die über Haut oder Atemwege stattfinden, eher Sensibilisierungen begünstigen, unterstützen Kontakte über den Gastrointestinaltrakt viel mehr die Toleranzentwicklung. Dieses Phänomen wird als duale Expositionshypothese beschrieben.
Man weiß heute auch, dass Hauterkrankungen, die mit einer gestörten Hautbarriere einhergehen, wie beispielsweise Neurodermitis, Sensibilisierungen fördern können. Dementsprechend können die bei Kleinkindern perioral auftretenden Ekzeme als Ausdruck der atopischen Dermatitis erklärt werden. Beim im Erwachsenenalter auftretenden irritativen Handekzem ist die Situation ähnlich.
Bei pflanzlichen Nahrungsmittelallergenen versucht man durch die Einteilung in verschiedene Gruppen eine brauchbare Grundlage für ein besseres Verständnis der unterschiedlichen Kreuzreaktionen. Innerhalb der jeweiligen Gruppe können einzelne Proteine ähnliche molekulare Strukturen und Funktionen haben. Im Großen und Ganzen handelt es sich einerseits um Moleküle mit hohem allergischem Potenzial und andererseits um Moleküle mit geringem allergischem Potenzial. Je stabiler chemisch-physikalisch die Molekularstruktur des Allergens ist, umso schwerer kann die systemische allergische Reaktion sein.
Folgende 5 Gruppen spielen heute, neben zahlreichen anderen Allergenen, die wichtigste Rolle in der Allergiediagnostik:
• Speicherproteine (2S-Albumine, 7S-Globuline und 11S-Globuline)
• ns-LTP (nicht spezifische Lipidtransferproteine)
• PR-10-Proteine (Bet v1 Homologe)
• Profiline (Bet v2 Homologe)
• CCDs (kreuzreaktive Kohlenhydratdeterminanten)
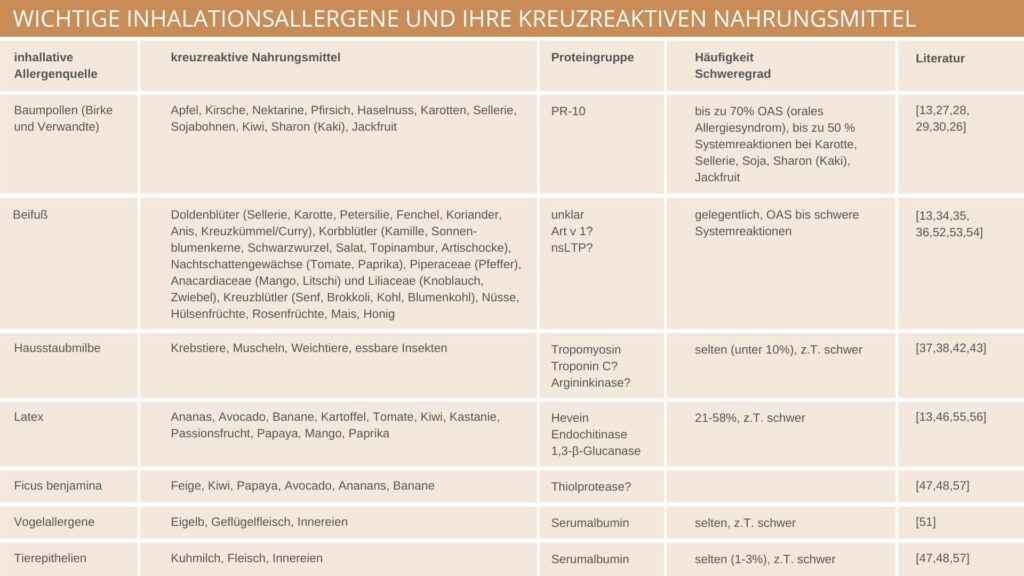
TABELLE: WICHTIGE INHALATIONSALLERGENE UND IHRE KREUZREAKTIVEN NAHRUNGSMITTEL
Nicht spezifische Lipidtransferproteine
Im Unterschied zu menschlichen (spezifischen) LTP’s, werden die in pflanzlichen Nahrungsmitteln vorkommenden Lipidtransferproteine als sogenannte nicht spezifische LTP bezeichnet und können unter bestimmten Umständen als Allergene wirken. LTP’s werden auch als Panallergene bezeichnet und kommen in Obst, Gemüse, Getreiden, Schalenfrüchten, Hülsenfrüchten, Gewürzen vor, des Weiteren auch in Pollen (Bäume, Kräuter, Gräser) und Latex.
Es handelt sich um kleine, durch vier Disulfidbrücken verbundene Proteine, die durch ihre räumliche Stabilität im Vergleich zu Birkenpollen ausgesprochen Hitze und Proteasen resistent sind. Ihre räumliche Stabilität bedingt das Potenzial, schwere Reaktionen bis zur Anaphylaxie auslösen zu können. Funktionell gesehen sind LTP’s Stressproteine und auch an der Stabilisierung von Zellmembranen beteiligt. Während sich in äußeren Schalen und in Samen von Früchten hohe Konzentrationen finden, sind im Fruchtfleisch nur geringe Mengen vorhanden.
LTP Sensibilisierungen sind innerhalb Europas vor allem in den südeuropäischen Ländern gut dokumentiert. Das diagnostische Leitallergen ist Pru p 3 des Pfirsichs. In Südeuropa, wo zahlenmäßig häufiger LTP Sensibilisierungen vorkommen als in Mitteleuropa, sind mitunter auch schwere systemische allergische Reaktionen bis zu Anaphylaxien, auf Pfirsich beschrieben.
Bemerkenswert ist, dass in Mitteleuropa in den letzten Jahren durch den inhalativen Konsum von Cannabis zunehmend LTP Sensibilisierungen mit klinisch relevanten symptomatischen allergischen Reaktionen zu beobachten sind. Darauf ist auch im Rahmen der Anamnese ein nicht unwesentliches Augenmerk zu legen.
Speicherproteine
Speicherproteine sind pflanzliche Eiweißspeicher und werden von Pflanzen für deren Wachstum benötigt und spielen eine Rolle bei der Abwehr gegen Pilz und Mikroorganismen. Sie kommen vor allem in Hülsenfrüchten, Samen bzw. Nüssen vor und sind unter den pflanzlichen Allergenen die stabilsten Moleküle gegenüber Hitze und Proteasen, noch stabiler als die LTP’s. Ihr Anteil in der Allergiequelle ist zumeist verhältnismäßig hoch. Beispielsweise haben die Leitallergene der Erdnuss, Ara h2 und Ara h6, die bislang größte immunologische Bedeutung. Charakteristischerweise werden Speicherproteine nicht durch die Verdauungsenzyme des GIT zerstört und können somit schwere anaphylaktische Reaktionen auslösen.
Allergien, die sich gegen Speicherproteine richten, wie beispielsweise die Erdnussallergie beginnt ausgesprochen früh, d.h. im Säuglings- bzw. Kleinkindalter, und persistiert oft im Erwachsenenalter. Schon der Konsum von kleinen Mengen kann schwere anaphylaktische Reaktionen auslösen. Die Kreuzreaktivität von Speicherproteinen ist viel eingeschränkter als bei LTP’s und beschränkt sich zumeist nur auf sehr eng verwandte Allergene.
Biochemisch werden die Speicherproteine nach ihrem Löslichkeitsverhalten eingeteilt in 2S-Albumine (Teil der Prolamin-Superfamilie, wasserlöslich) , 7/8S- Globuline (Vicilin-artige Proteine, löslich in Kochsalzlösung) und 11S-Globuline (Legumin-artige Proteine, löslich in verdünntem Alkohol). Die jeweilige Zahl vor dem S entspricht dem Sedimentationskoeffizienten der einzelnen Untergruppen und wird in Svedbert angegeben.
Die für den Großteil der Allergien gegen Nüsse, Schalen- und Hülsenfrüchte verantwortlichen Majorallergene sind den 3 genannten Proteinfamilien zuzuordnen.
PR-10-Proteine
Es handelt sich um pflanzliche Abwehrproteine der Pathogenese-assoziierten Familie 10, die in Pollen der Fagales Baumarten (z.B. Birke, Hasel, Erle, Buche), aber auch im Fruchtfleisch mancher Obst- bzw. Gemüsesorten (Apfel, Kirsche, Himbeere, Erdbeere, Mango, Karotte, Sellerie, Spargel,…) vorkommen. PR-10 Proteine sind häufige Atemwegs- und Nahrungsmittelallergene, die ausgesprochen thermolabil sind und sehr leicht durch die Enzyme des GIT denaturiert werden. Aus diesem Grund bleiben die Beschwerden zumeist auf den Bereich der Mundhöhle beschränkt. Die Anfälligkeit der PR-10 Proteine im Rahmen der Prozessierung (z.B. Erhitzen) bedingt, dass sie nur bei Konsumation im rohen Zustand Symptome auslösen (z.B. roher Apfel), aber in gekochter Form (z.B. Apfelstrudel) problemlos vertragen werden.
In Mittel- und Nordeuropa erfolgt die Sensibilisierung meistens durch das Leitallergen Bet v 1 der Birkenpollen. In Südeuropa kommt die Birke so gut wie gar nicht vor und sind daher andere mit der Birke eng verwandte Baumpollen, sogenannte Bet v 1 Homologe, oder Sensibilisierungen gegen Profiline (= Bet v 2 Homologe) in Gräsern und Kräutern verantwortlich für das Auftreten verschiedener Allergien.
Durch die weite Verbreitung von Bet v 1 homologer Proteine im Pflanzenreich erklären sich die zahlreichen möglichen (sekundären) Kreuzreaktionen bei (primär) Birkenpollensensibilisierten. Bet v 1 homologe Proteine finden sich zumeist im Fruchtfleisch. Demzufolge sind in unseren Breiten am häufigsten verschiedene pflanzliche Nahrungsmittel aus der Familie der Rosengewächse (z.B. Apfel, Birke, Kirsche, Pfirsich, Erdbeeren), der Doldenblütler (z.B. Sellerie, Karotte, Petersilie) und der Hülsenfrüchtler (z.B. Erdnuss, Sojabohne) betroffen. Insgesamt liegt bei mehr als 70% aller Birkenpollen-Allergiker eine sogenannte Pollen-assoziierte (sekundäre) Nahrungsmittelallergie vor.
Der Schweregrad der klinischen Symptome und insbesondere das Risiko, ein OAS (orales Allergiesyndrom) zu entwickeln, hängt dabei von der Konzentration der spezifischen IgE Antikörper gegen Bet v1 ab; je höher, umso wahrscheinlicher!
Beobachtet wurden mitunter auch schwerere systemische Reaktionen bei klinisch relevanter Sensibilisierung gegen Bet v1 homologe Proteine in Erdnuss, Haselnuss, Sojabohne und Sellerie. Der Grund dafür dürfte die relative und größere Hitzeresistenz im Vergleich zu Früchten aus der Familie der Rosengewächse sein.
Auch wenn PR-10 Proteine charakteristischerweise eine verhältnismäßig geringe Hitzeresistenz besitzen und folglich im Rahmen des Kochprozesses ihre Fähigkeit verlieren, Allergien vom Sofort-Typ (= Typ I Allergien) auslösen zu können (z.B. OAS), bleiben dennoch ausreichend lineare Peptide erhalten, die zu einer Lymphozytenstimulierung im Sinne einer verzögerter Typ IV Reaktion führen können. Dies erklärt wahrscheinlich die konsumabhängige zeitweise Exazerbation von mit atopischer Dermatitis betroffenen Patienten.
Profiline
Profiline und Polcalcine kommen in sämtlichen Pollen vor. Profiline sind zudem auch in Nahrungsmitteln weit verbreitet. Es handelt sich um sogenannte Panallergene, weil sie ubiquitär, also in vielen unterschiedlichen Allergenquellen (Baumpollen, Gräser- und Kräuterpollen) vorkommen.
Profiline sind kleine intrazelluläre zytoplasmatische Strukturproteine, die labil gegenüber Hitze und Proteasen sind. Die Sensibilisierung erfolgt meistens durch Lieschgras-Profiline (Phl p 12), seltener durch Bet v2 der Birkenpollen. Interessanterweise zeigen Profiline eine sehr ausgeprägte Homologie und breite Kreuzreaktivität auch unter entfernt verwandten Pflanzenarten. Aus diesem Grund reicht bei klinischem Verdacht oft der Nachweis eines oder weniger spezifischer Profilin-IgE Antikörper aus, um den Verdacht zu bestätigen.
Generell ist die nachweisbare Sensibilisierung selten klinisch relevant und werden Profiline daher auch als Minorallergene bezeichnet. Die Beschwerde-symptomatik äußert sich i.d.R. in Form eines oralen Allergiesyndroms und sind meistens nicht die Birkenpollen-assoziierten kreuzreaktiven Nahrungsmittelallergene, sondern vielmehr exotische Früchte, wie Avacado, Mango, Melone, Banane als auslösende Allergene verantwortlich. Nichtsdestotrotz sind bei Tomaten, Melonen bzw. Zitrusfrüchten auch schwere allergische Reaktionen beschrieben.
Profilin-Sensibilisierungen sind mit 10-15% der Pollen-Allergiker verhältnismäßig selten. Für die Praxis wichtig ist aber die Unterscheidung, ob es sich um Sensibilisierungen auf Profiline oder doch Majorallergene als Ausdruck einer pollenassoziierten Nahrungsmittelallergie handelt. Mithilfe der molekularen Diagnostik ist diese Differenzierung möglich, indem beispielsweise eine exklusive Sensibilisierung auf Bet v 2 bzw. Phl p 12 oder Hev b 8 als Leitallergene einer Profilinsensibilisierung festgestellt werden kann.
CCD (Cross-reactive Carbohydrate Determinants, kreuzreaktive Kohlenhydratdeterminanten)
Bei CCD’s handelt es sich nicht um Proteine, sondern um proteingebundene Kohlenhydratseitenketten. Da derartige Glykoproteine mit N-gebundenen Glykanen nur im Pflanzenreich und bei wirbellosen Tieren vorkommen, nicht aber bei Säugetieren, können diese CCD’s beim Menschen als fremde Epitope erkannt werden und allergische Reaktionen auslösen.
Die Bedeutung von CCD IgE Antikörpern ist heute noch nicht abschließend geklärt und wird wissenschaftlich kontroversiell diskutiert. Ihre klinische Bedeutung wird geringer eingeschätzt, als die anderer Allergenkomponenten. Da die Kohlenhydratseitenketten jedoch über die Grenzen der Proteinfamilien hinaus eine sehr starke Homologie aufweisen, ergibt sich eine breite Kreuzreaktivität und können positive in vitro Tests die Befundinterpretation deutlich erschweren. Daher wird heute im Rahmen der Diagnostik mit Hilfe Anti CCD IgE Absorbern möglichen Verfälschungen von Testergebnissen vorgebeugt.
Gemischt IgE und Zell-vermittelte Allergien
– Atopisches Ekzem
Die Atopische Dermatitis kann man taxativ auch den eosinophilen Dermatosen zuordnen. Grundsätzlich handelt es sich bei dieser Gruppe um ein ausgesprochen heterogenes Kollektiv verschiedener Eosinophilen-assoziierter Erkrankungen. Einerseits kann charakteristischerweise eine vermehrte Gewebseosinophilie bzw. eosinophiles Infiltrat auftreten oder andererseits eine Degranulation eosinophiler Granulozyten pathognomonisch sein. In Falle der atopischen Dermatitis trifft ersteres zu, wobei die Erkrankung auch nicht grundsätzlich mit erhöhten IgE Spiegeln einhergehen muss.
– Eosinophile Enteropathien
Erkrankungen dieser Gruppe sind insgesamt selten. Die drei häufigsten sind – angeführt in absteigender Prävalenz – die eosinophile Ösophagitis (EoE), die eosinophile Gastroenteritis (EGE) und die eosinophile Kolitis (EC). Zu identifizieren sind diese Erkrankungen schwer, da sie sich klinisch so gut wie gar nicht von anderen Erkrankungen des GIT unterscheiden. Während bei der EoE die Refluxsymptomatik im Vordergrund steht, macht sich die EGE und EC meist in Form von Bauchschmerzen- bzw. Bauchkrämpfen, Gewichtsverlust, Appetitlosigkeit, Übelkeit bzw. Erbrechen und (blutigen) Durchfällen bemerkbar. Charakteristischerweise treten die Symptome nicht unmittelbar nach dem Nahrungsmittelkonsum auf, sondern zeitverzögert, oft einige Stunden später oder auch noch länger.
Eosinophile Ösophagitis (EoE)
Die EoE ist die häufigste der drei eosinophilen Enteropathien. Betroffen sind zu ca. 75% männliche Jugendliche bzw. junge Erwachsene und besteht in über 50% der Fälle eine atopische Konstellation; das heißt die Betroffenen leiden zusätzlich an atopischer Dermatitis, allergischer Rhinokonjunctivits bzw. allergischem Asthma.
Pathogenetisch handelt es sich nicht um eine IgE vermittelte Typ I Allergie, sondern um eine Th 2 vermittelte Immunreaktion mit deutlich verstärkter Expression von IL5 und IL 13.
Die Symptomatik der EoE ähnelt sehr stark der Refluxösophagitis. Zu 50 % ist ein therapeutisches Ansprechen durch eine PPI-Therapie gegeben, weshalb die Diagnostik zusätzlich erschwert ist. Non-Responder können daher fälschlicherweise als therapierefraktäre GERD fehldiagnostiziert werden. Fibrosierungen und Strikturen oder Vernarbungen der Speiseröhre mit Malfunktionen im Sinne von Motilitätsstörungen können Langzeitfolgen sein. Das einzig wirklich typische Symptom ist die Bolusimpakation, also das Steckenbleiben des Nahrungsbrockens in der Speiseröhre. Berichten Patienten über ein auffälliges Essverhalten, wie beispielsweise langes Kauen, Verzicht auf härtere und trockene Speisen oder wird versucht, den Speisebolus mit inadäquaten Flüssigkeitsmengen „hinunterzuspülen“, sollte dies als Hinweis für das Vorliegen einer EoE ernst genommen und eine weitere Abklärung veranlasst werden.
Die definitive Diagnose ergibt sich durch das Zusammenwirken von Klinik, Endoskopie und Histologie.
Therapeutisch spricht ein Großteil der Patienten gut auf eine „six food elimination diet“ an, bei der Milch, Weizen, Eier, Soja, Nüsse und Fisch gemieden werden. Nach klinisch und histologisch bestätigter Remission kann unter klinischer Kontrolle schrittweise, alle 6 Wochen, ein Allergen wieder eingeführt werden. Medikamentös sind topische Steroide (Budesonid) zugelassen und zeigen eine vergleichbare Ansprechrate wie eine strenge Eliminationsdiät bei deutlich besserer Lebensqualität.
Rein Zell-vermittelte Allergien
Es handelt sich um nicht IgE vermittelte Nahrungsmittelüberempfindlichkeitssydrome, die bis auf die Zöliakie nahezu ausschließlich Säuglinge und Kleinkinder betreffen, die nach einiger Zeit eine Toleranz entwickeln. Das Leitsymptom ist das Auftreten von blutigen (schleimigen) Durchfällen und kann schon vor dem Einführen der Beikost auftreten.
- durch Nahrungsproteine induzierte Proktitis/Proktokolitis (FPIAP: food protein induced allergic proctocolitis)
- durch Nahrungsproteine induzierte Enteropathie (FPE: food protein enteropathy)
- durch Nahrungsproteine induzierte Enterokolitissyndrom (FPIES: food protein induced enterocolitis syndome)
- Zöliakie
TABELLE: ALLERGISCHE/EOSINOPHILE ENTEROKOLITIDEN IM SÄUGLINGSALTER
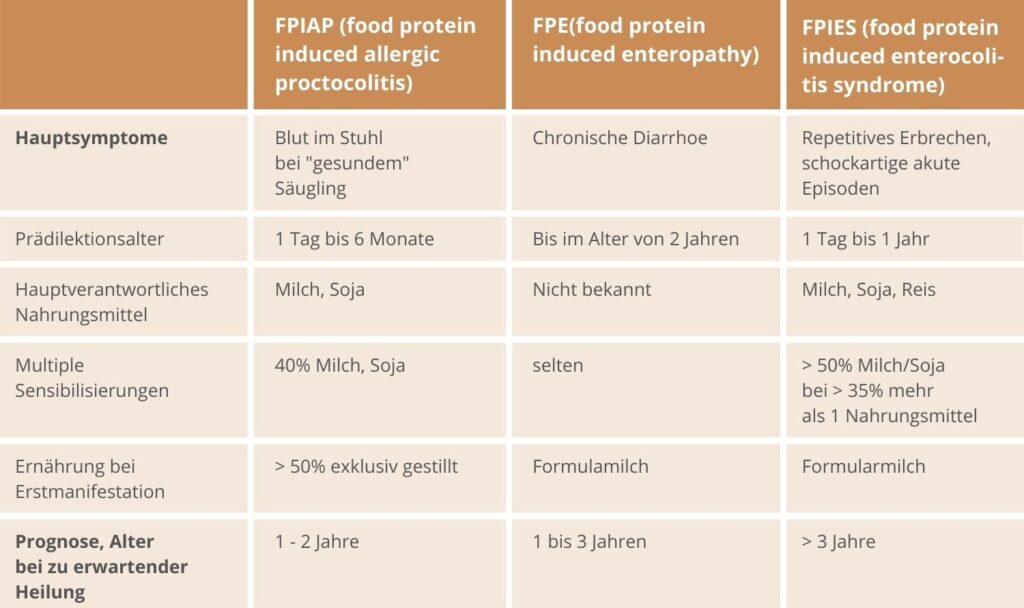
Tabelle 1, 2 und 3:
Pädiatrische Allergologie in Klinik und Praxis, 18. Jg/Nr. 3
Gesellschaft für Pädiatrische Allergologie und Umweltmedizin e.V., Rathausstraße 10, 52072 Aachen, Tel. 0241/9800-486, Fax 0241/9800-259, gpa.ev@t-online.de, https://www.gpau.de/
Abb.: Klassifikation von Nahrungsmittelunverträglichkeiten (adaptiert nach [4,5])
4. Turnbull JL, Adams HN, Gorard DA. The diagnosis and management of food allergy and food intolerances.
5. Worm M, Reese I, Ballmer-Weber B, Beyer K, Bischoff SC, Claßen M et al. Guidelines on the management od IgE-mediated food allergies. S2K-Guidelines of the German Society for Allergology and Clinical Immunology (DGAKI) in collaboration with the German Medical Association of Allergologists (AeDA), the German Professional Association of Pediatricians (BVKJ), the German Allergy and Asthma Association (DAAB), German Dermatological Sociaty (DDG), the German Society for Nutrition (DGE), the German Society for Gastroenterology, Digestive and Metabolic Diseases (DGVS), the German Society for Oto-Rhino-Laryngology, Head and Neck Surgery, the German Society for Pediatric and Adolescent Medicine (DGKJ), the German Society for Pediatric Allergology and Environmental Medicine (GPA), the German Society for Pneumology (DGP), the German Society for Pediatric Gastroenterology and Nutrition (GPGE), German Contact Allergy Group (DKG), the Austrian Society for Allergology and Immunology (ÖGAI), German Professional Association of Nutritional Sciences (VDOE) and the Association oft he Scientific Medical Societies Germany (AWMF). Allergo J Int 2015;24:256-93
Tabelle: Allergische/eosinophile Enterokolitiden im Säuglingsalter
(Paediatrica Vol 31, 2-2020, Eosinophile gastrointenstinale Erkrankungen, Joannes Spalinger et Pascal Müller)
Allergie
Kuhmilchallergie
Die Kuhmilchallergie ist mit einer Prävalenz von ca. 2% im Säuglingsalter die häufigste Lebensmittelallergie. Im Erwachsenenalter ist sie selten.
Zu 80% besteht die Sensibilisierung auf Kaseine, zu 20% gegen Bestandteile der Molke (alpha-Lactalbumin, ß-Laktoglobulin).
Folgende Kuhmilchprodukte können ebenfalls noch relevante Mengen allergener Proteine enthalten:
– Joghurt
– Molke
– Schokolade
– Butter, Margarine
– Speiseeis
– Käsesorten
Leider viel zu oft werden bei Säuglingen und Kleinkindern Kuhmilchallergien von dafür selbst ernannten Experten mit fragwürdigen paramedizinischen Methoden festgestellt. Medizinisch gesehen, unterscheidet man sogenannte echte IgE vermittelte Kuhmilchallergien von nicht, oder nicht ausschließlich IgE vermittelten gastrointestinalen Reaktionen.
Symptomatisch am häufigsten ist das Auftreten eines Nesselausschlages bzw. Gesichtsschwellungen mit oder ohne Begleitsymptomatik des Verdauungstraktes (Erbrechen, Blähungen, Krämpfe, Durchfälle, zöliakieähnliche Symptome). In seltenen Fällen können auch schwere anaphylaktische Reaktionen mit Beteiligung der Atemwege und des Herz-Kreislaufsystems auftreten.
Erfreulicherweise tritt bei bis zu 80% der Kuhmilch-allergischen Kindern im Laufe der Zeit eine Toleranzentwicklung ein.
Auch schon bei Säuglingen und Kleinkindern kann heute mit den Methoden der Allergologie eine Kuhmilchallergie in den meisten Fällen sehr eindeutig festgestellt werden. Dabei werden die Ergebnisse des Bluttests (Gesamt IgE Bestimmung, spezifisches IgE) mit denen des Hauttests und der entsprechenden Anamnese herangezogen. Alleinige Bluttests sind nicht ausreichend! In bestimmten Konstellationen werden auch orale Provokationstestungen durchgeführt.
KUHMILCHALLERGIE – WIE BEHANDELN?
Wurde bei Ihrem Kind eine Kuhmilchallergie festgestellt so ist in > 90% der Fälle davon auszugehen, dass auch Ziegen-, Schafs-, und Kamelmilch nicht vertragen werden, weil eine Kreuzreaktivität besteht. Gegenüber Eselstuten- oder Pferdestutenmilch besteht normalerweise eine sehr geringe Kreuzreaktivität.
Der wesentliche Therapieansatz besteht darin, Kuhmilch und Kuhmilch-haltige Produkte (siehe oben) zu meiden. Nachdem Milchprodukte im Säuglings- und Kindesalter eine sehr wichtige Kalziumquelle darstellen, muss auf eine entsprechende Ersatznahrung (Formelnahrungen, Hydrolysatformula) umgestellt werden. Dabei handelt es sich um eine sogenannte hypoallergene Säuglingsnahrung, mit ausreichendem Kalziumanteil.
Nach dem 1. Lebensjahr sollte durch Ihren Arzt die Toleranzentwicklung in jährlichen Intervallen überprüft werden und kann gegebenenfalls ein individueller Plan zur schrittweisen Wiedereinführung kuhmilchhaltiger Produkte erstellt werden.
Auch wenn schwerere allergische Reaktionen selten auftreten, sollte vom behandelnden Arzt ein sogenanntes medikamentöses Notfallset verordnet werden. Die entsprechende Verabreichung bzw. die Handhabung insbesondere des Adrenalin Autoinjektors wird Ihnen in unserer Jauntal-Apotheke gerne erklärt und demonstriert.
Allergie
Hühnereiallergie
Bei der Hühnereiallergie handelt es sich um eine IgE vermittelte Reaktion vom Sofort Typ (= Typ I Allergie). Bei Säuglingen und Kleinkindern ist Hühnerei neben der Kuhmilchallergie das zweithäufigste Nahrungsmittelallergen. Entscheidend ist meistens eine Sensibilisierung auf das im Eiklar enthaltene Ovomukoid bzw. Ovoalbumin oder das im Eigelb enthaltene Serumalbumin. In der Abklärung ist es anhand der Anamnese wichtig zu unterscheiden, ob es sich um hitzestabile oder hitzelabile Allergene handelt.
Auch für Hühnerei-Allergikern kein Problem ist der in Lebensmitteln und Arzneimitteln enthaltene Emulgator Hühnereilecithin (= im Eigelb enthaltenes Phosphadidylcholin). Er wird so gut wie immer toleriert.
WELCHE SYMPTOME TRETEN BEI HÜHNEREIALLGIE AUF?
Hühnereiallergiker reagieren nach dem Muster der Soforttyp Reaktionen sehr rasch, d.h. innerhalb weniger Minuten mit dem Auftreten einer generellen Urticaria teilweise in Kombination mit Angioödemen bzw. gastrointestinalen Symptomen wie Bauchschmerzen, Übelkeit und/oder Erbrechen.
Schwer ausgeprägte Anaphylaxien mit Symptomen der Atemwege und Herz-Kreislaufbeteiligung sind selten.
Bei Säuglingen und Kleinkindern wird mit zunehmendem Lebensalter eine Toleranzentwicklung beobachtet. Manifeste Hühnereiallergien bei Erwachsenen kommen vor, sind aber selten.
WAS TUN BEI HÜHNEREIALLERGIE?
Bei klinisch relevanter Hühnereiallergie muss die Konsumation von Hühnerei- und hühnereihaltigen Nahrungsmitteln vermieden werden. Zu beachten ist auch das versteckte Vorkommen in anderen Lebensmitteln wie beispielsweise Mehlspeisen, Schokolade, Suppen, Gebäck etc.
Bei Kindern soll die mögliche Toleranzentwicklung durch jährliche allergologische Kontrollen evaluiert werden. Oftmals werden von Hühnereiallergikern auch stark erhitzte Lebensmittel, die Hühnerei enthalten, wie z.B. Backwaren (Kekse) toleriert. Zur weiteren Abklärung wird auf eine erforderliche allergologisch fachärztliche Abklärung jedenfalls hingewiesen!
Das Mitführen eines medikamentösen Notfallsets inkl. Adrenalinautoinjektor ist obligat. Bei Unklarheiten wird Ihnen in unserer Jauntal-Apotheke die Anwendung und Handhabung gerne demonstriert und erklärt.
HÜHNEREIALLERGIE & IMPFUNGEN – MYTHEN & FAKTEN
Oftmals kann bei Hühnereiweißallergien Entwarnung angeben werden und stellt die Verabreichung einer Impfung kein Problem dar. Grundsätzlich ist zu unterscheiden, nach welchem Verfahren die Impfstoffe hergestellt werden.
Bei technologisch mittels Hühnerembryo-Fibroblasten (Bindegewebszellen) hergestellten Impfstoffen (z.B. Masern-Mumps-Röteln, Tollwut, FSME) sind nur minimale Mengen von Hühnereiproteinen (Nano- oder Picogramm) enthalten. Daher können diese Impfstoffe auch ohne vorherige Testung verabreicht werden.
Auf Basis von Hühnerembryonen hergestellte Impfstoffe (z.B. Gelbfieber, Influenza) enthalten unter Umständen relevante Mengen an Hühnerweiß. Bei der Herstellung dieser Impfstoffe werden Viruspartikel in das Eiklar von Bruteiern injiziert und bebrütet. Durch den Brutvorgang vermehren sich auch die Viruspartikel, die dann in einem speziellen Extraktionsverfahren aus dem Eiklar der Hühnerembryonen gewonnen und nach Inaktivierung zu Impfstoffen weiterverarbeitet werden. Daher können diese Impfstoffe noch restliche Anteile von Hühnereiweiß beinhalten und ist bei diesen Impfungen vor deren Verabreichung eine allergologische Abklärung (Pricktestung) erforderlich.
Allergie
Weizenallergie
Weizen ist die in Europa bedeutendste und am meisten verwendete Getreidesorte.
VERSCHIEDENE FORMEN EINER WEIZENALLERGIE:
– Klassische Nahrungsmittelallergie (= Weizenallergie) auf unterschiedliche im Weizen enthaltene Proteine (Eiweißbestandteile),
z. B. Weizen-Albumin, Weizen-Globulin oder Gluten (= Klebereiweiß). Albumin und Globulin sind Bestandteile der äußeren Schale des Weizenkorns, Gluten ist Teil des Mehlkörpers.
– WDEIA (Weizenabhängige anstrengungsinduzierte Anaphylaxie)
Dabei handelt es sich um eine Sonderform einer Nahrungsmittelallergie, bei der im Grunde genommen nur eine schwache Sensibilisierung gegenüber Weizenallergenen (zu 80% omega-5 Gliadin Tri a 19 vorliegt. In Verbindung mit körperlicher Anstrengung entwickeln Betroffene nach Konsum weizenhaltiger Lebensmittel innerhalb weniger Minuten bis Stunden Anaphylaxiesymptome.
Der Genuss weizenhaltiger Lebensmittel ohne ausgeprägte körperliche Anstrengung bleibt zumeist symptomlos.
Die einer WDEIA zugrunde liegende Pathologie ist nicht geklärt.
– Bäckerasthma: In dieser Berufsgruppe sind Weizenallergien verhältnismäßig häufiger. Auslöser ist das eingeatmete Weizenmehl.
Nicht bei jeder vermeintlichen Weizenallergie handelt es sich immer um eine klassische IgE vermittelte Allergie. Durchfälle, in selteneren Fällen auch Verstopfung Malnutrition können auch Ausdruck einer Zöliakie sein.
WAS TUN BEI WEIZENALLERGIE?
Bei nachgewiesener Weizenallergie macht eine fundierte Ernährungsberatung jedenfalls Sinn. Grundsätzlich läuft die Therapie auf eine Ernährungsumstellung hinaus, mit dem Ziel, Weizen und verwandte Getreidesorten (z. B. Dinkel und Grünkern) zu meiden.
Zu beachten ist, dass Dinkel kein geeigneter Ersatz für Weizen ist, nachdem die relevanten Allergene nahezu ident sind. Des Weiteren wird die – wenn auch in geringen Mengen – in Lebensmitteln verarbeitete Weizenstärke von Weizenallergikern nicht immer gut toleriert.
Folgende Getreidearten können konsumiert werden:
– Reis
– Mais
– Hirse
– Pseudogetreidearten (Amarant, Buchweizen, Quinoa)
Allergie
Zöliakie
Die Zöliakie (= Sprue, Glutenenteropathie, glutensensitive Enteropathie, gluteninduzierte Enteropathie) ist eine genetisch bedingte Erkrankung, bei der die Unverträglichkeit von Gluten eine chronische Dünndarmentzündung mit Malabsorptionssymptomatik auslöst. Es handelt sich nicht um eine klassische IgE vermittelte Allergie, sondern um eine Autoimmunerkrankung.
Gluten ist ein natürliches Protein (Eiweiß), das in Weizen und anderen Getreidesorten enthalten ist. Als Bestandteil des Mehlkörpers von Weizen (und auch anderen Getreidesorten) ist Gluten beispielsweise dafür verantwortlich, dass Mehl in Verbindung mit Wasser einen klebrigen Teig bildet. Daher auch der Name „Klebereiweiß“.
Die durch glutenhaltige Nahrungsmittel ausgelöste Dünndarmentzündung führt zu einer mehr oder weniger stark ausgeprägten Zerstörung der Dünndarmepithelzellen. Als Folge daraus werden Nährstoffe nicht aufgenommen bzw. verbleiben unverdaut im Darm. Gewichtsverlust, Durchfälle, Verdauungsbeschwerden mit Appetitverlust, Übelkeit und Erbrechen (bei Kindern auch Gedeihstörungen) aber auch sogenannte extraintestinale Symptome wie Depressionen, Kopfschmerzen und neurologische Symptome können auftreten. Häufiger sind bemerkenswerter die extraintestinalen Symptome. Dabei kann es zum Auftreten von Eisenmangelanämien, Osteoprorose mit Knochenschmerzen, allgemeiner Abgeschlagenheit mit Grippe-ähnlichen Symptomen, einer blasenbildenden Hauterkrankungen (Dermatitis herpetiformis Duhring), Neuropathien, Lungen- und Lebererkrankungen kommen. Der Vollständigkeit halber erwähnt werden muss, dass es bei Vorliegen einer Zöliakie zu erhöhter Assoziation mit anderen Autoimmunerkrankungen kommt (z. B. Thyreopathien, Diabetes mellitus Typ 1, primär biliäre Zirrhose, Kardiomyopathien, etc.)
Bei nicht ausreichend behandelter Zöliakie kann es infolge der chronischen Entzündung zu einem erhöhten Auftreten von Lymphknotenkrebs bzw. Karzinomen im Verdauungstrakt kommen.
Nicht verwechselt werden darf die Zöliakie mit einer Weizenallergie oder Weizensensitivität.
Im Rahmen einer ärztlichen Abklärung ist die Unterscheidung jedenfalls möglich.
GLUTENHALTIGE GETREIDESORTEN
Weizen
Dinkel
Grünkern
Gerste
Roggen
Emmer
Kamut
Einkorn
Triticale (=Roggen-Weizenkreuzung)
Hafer (kann Glutenhaltige Beimengungen enthalten)
GLUTENFREI SIND
Mais, Reis, Kartoffel, Buchweizen und Amarant. Natürlich auch Obst und Gemüse.
Gluten ist ein Sammelbegriff des in Weizensorten enthaltenen Klebereiweißes und beinhaltet unterschiedliche Proteinfraktionen (Gluteline, Gliadine oder Prolamine), die sich durch ihr Löslichkeitsverhalten unterscheiden. Nach heutigem Wissensstand ist die Gliadinfraktion entscheidend für die Unverträglichkeit von Gluten, einer alkohollöslichen Prolinreichen Eiweißfraktion.
Zudem ist das in verschiedenen Getreidesorten enthaltene Klebereiweiß bestimmend für die Backeigenschaften des (Weizen)-Mehls. Beim Brotbacken beispielsweise entsteht aus Mehl und Wasser – aufgrund des im (Weizen)-Mehl enthaltenen „Klebereiweißes“ – eine teigige Masse. Im Unterschied zu Fladenbrot kann daher nur aus Glutenhaltigen Mehlen Brot in Form eines Laibes gebacken werden. Zudem wird Gluten aufgrund seiner Eigenschaften in der Lebensmitteltechnologie auch häufig als Emulgator und Stabilisator verwendet.
Die Zöliakie ist eine genetisch bedingte, immunologische Erkrankung mit intestinaler Unverträglichkeit gegenüber Gluten. Die daraus resultierende Entzündung der Dünndarmschleimhaut führt in weitere Folge zu einer Zottenatrophie und Elongation der Darmkrypten, wodurch im oberen Dünndarm die Resorption von Nährstoffen, Vitaminen und Mikronährstoffen gestört ist. Typische Symptome des Vollbildes der Erkrankung sind der Malnutrition geschuldet und reichen von Gedeihstörungen bei Kindern und Gewichtsverlust bei Erwachsenen, über Bauchschmerzen, Durchfälle, Fettstühle, Verstopfung bis hin zur Anämie und Depression.
Während in den vergangenen Jahrzehnten noch häufiger das Vollbild der Erkrankung aufgetreten ist, zeigt sich heute viel häufiger ein oligosymptomatisches bis nahezu klinisch stummes Erscheinungsbild und erschwert sich dadurch die Diagnostik. Dementsprechend können Eisenmangelanämie, Knochenschmerzen bzw. Osteopenie neben einer Fatigue Symptomatik und allgemeiner Erschöpfung als Ausdruck einer Zöliakie vorliegen.
Diagnostisch abzugrenzen von der Zöliakie ist die Glutensensitivität, die individuell eine sehr große Variabilitätsbreite hinsichtlich der Toleranzschwelle von Gluten zeigt, ohne dass jedoch die immunologisch-histologischen Kriterien der Zöliakie erfüllt sind.
Die Zöliakie kommt familiär gehäuft vor, beginnt häufig bereits im Säuglingsalter mit der Aufnahme von Getreideprodukten und kann sich aber erst auch im Erwachsenenalter manifestieren. Viele Betroffene weisen nicht die typischen gastrointestinalen Beschwerden auf und sind sozusagen asymptomatisch. Erst durch eine entsprechende Gluten-freie Diät bessern sich dann oftmals die unspezifischen Symptome wie beispielsweise Fatigue oder Eisenmangelanämie. Als Hautmanifestation der Zöliakie präsentiert sich die Dermatitis herpetiformis Duhring mit stark juckenden Papeln und Bläschen. Des Weiteren besteht bei der Zöliakie eine Assoziation zu anderen Autoimmunerkrankungen wie bspw. Typ I Diabetes, Hashimoto Thyreoiditis oder juveniler Arthritis.
Diagnostisch abgeklärt wird eine Zöliakie primär serologisch mit der Bestimmung entsprechender Antikörper (IgA-tTG, Endomysium AK und AK gegen deamidierte Gliadinpeptide). Bestätigt wird die Diagnose bei serologisch wegweisendem Befund in weiterer Folge histologisch über eine Dünndarmbiopsie, ausgenommen bei Säuglingen und Kindern. In diesen Fällen kann eine alleinige serologische Diagnostik bei eindeutiger Konstellation und hohen Antikörperspiegeln ausreichend sein. Eine Diagnostik unter Gluten-freier Diät führt zu falsch negativen Befunden und ist daher nicht empfohlen. Aus diesem Grund sollte vor jeder – aus nicht wegen einer Zöliakie – durchgeführten Gluten-freien Diät, eine Zöliakie ausgeschlossen werden. Eine HLA-Typisierung zur Diagnosesicherung im Rahmen der Erstdiagnose wird nicht empfohlen und beschränkt sich auf spezielle Fragestellungen.
Die Einteilung der Zöliakie kann entweder nach ihren unterschiedlichen klinischen Verlaufsformen oder histologisch entsprechend der Marsh Klassifikation erfolgen.
FORMEN DER ZÖLIAKIE – LEITLINIE ZÖLIAKIE, THIEME VERLAG
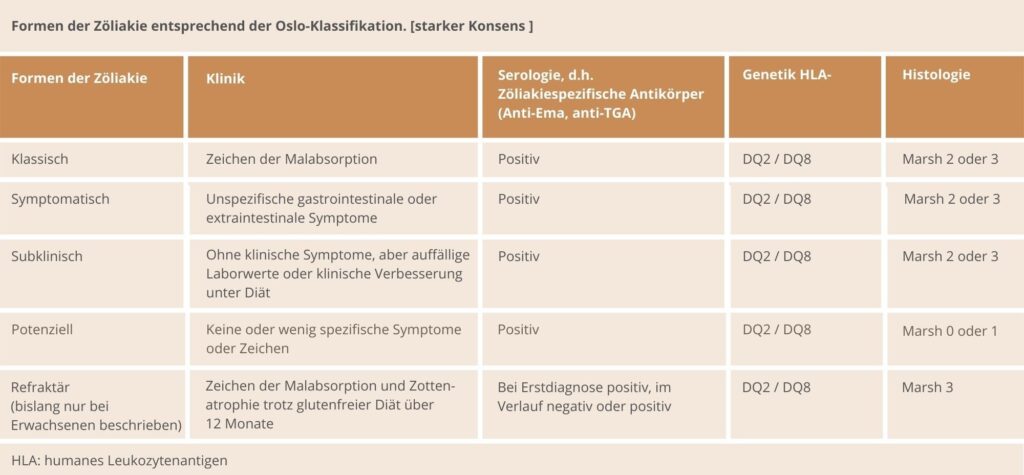
Bibliografie: Z Gastroenterol 2022; 60: 790–856 DOI 10.1055/a-1741-5946 ISSN 0044-2771 © 2022. Thieme. All rights reserved. Georg Thieme Verlag KG, Rüdigerstraße 14, 70469 Stuttgart, Germany
Die Therapie der Zöliakie bedeutet eine lebenslange glutenfreie Ernährung.
Glutenfreie Produkte sind mit dem Symbol der durchgestrichenen Ähre gekennzeichnet.
Quelle der Auflistung häufiger Kreuzallergien: https://akse.de/
Allergie
Medikamentenallergie
Infos stehen in Kürze zur Verfügung.
Allergie
Insektengiftallergie
In Österreich versterben pro Jahr im Durchschnitt 2-3 Menschen aufgrund einer Insektengiftallergie.
Warum manchen Menschen eine Insektengiftallergie entwickeln und viele nicht, ist bis heute nicht geklärt. Allergiker reagieren auf bestimmte im Insektengift enthaltene Eiweißbestandteile im Sinne einer über das übliche Maß einer Lokalreaktion hinausgehenden Symptomatik. Als normale Reaktion versteht man aktuell eine juckende lokale Rötung bzw. Schwellung an der Einstichstelle mit einer Größe von bis zu 10 cm. Dabei kann diese Lokalreaktion zusätzlich auch schmerzhaft sein bzw. brennen.
Allergiker reagieren auf Insektenstiche (Biene, Hummel, Wespe, Hornisse) mit deutlich ausgeprägteren Symptomen als die Normalbevölkerung. Dies kann sich einerseits in einer viel stärkeren Lokalreaktion (Rötung, Schwellung > 10 cm) und heftigem Juckreiz bzw. Brennen ausdrücken, oder können die Beschwerden systemisch auftreten, das heißt, den ganzen Körper betreffen. Dementsprechend kommt es bei leichteren anaphylaktischen Reaktionen glücklicherweise nur zum Auftreten eines großflächigen Nesselausschlages mit starkem Juckreiz am ganzen Körper, bzw. Magen-Darmbeschwerden wie Übelkeit und Schwindel. Darüber hinaus können auch Schwellungen im Gesicht oder an den Händen/Füßen auftreten.
Bei schwereren anaphylaktischen Reaktionen kommt es zum Auftreten von Schluckbeschwerden bzw. Atemnot, Erbrechen, Durchfall und Kreislaufbeteiligung mit Blutdruckabfall bzw. Bewusstlosigkeit. Im schlimmsten Fall kommt es zu einem anaphylaktischen Schock mit einem reanimatiospflichtigen Herz Kreislaufstillstand bzw. einem Erstickungsanfall.
Was anfänglich manchmal nur als leichte Symptomatik erscheint, kann innerhalb weniger Minuten zu einer gefährlichen, weil lebensbedrohlichen Situation werden. Daher ist eine rasche Behandlung erforderlich, vor allem dann, wenn die Atemwege bzw. das Herz-Kreislaufsystem beteiligt sind.
SYMPTOME EINER INSEKTENGIFTALLERGIE IM ÜBERBLICK:
Von allergie-spezifischen Symptomen ist dann auszugehen, wenn diese zeitnahe zum Stichereignis auftreten, d.h. innerhalb weniger Minuten bis zu 2 Stunden. In wenigen Einzelfällen sind Reaktionen auch noch innerhalb von 6 Stunden zu beobachten gewesen. Lokale Schwellungen/Rötungen sind nicht im Sinne einer allergischen Reaktion zu beurteilen.
– Rötung und Hautausschlag an der Stichstelle > 10 cm Durchmesser
– Juckreiz deutlich über die Stichstelle hinausgehend, eventuell am ganzen Körper
– juckende, tränende, gerötete Augen
– juckende, triefende Nase (Fließschnupfen)
– Schwellungen im Gesicht bzw. Halsbereich
– Schluckbeschwerden, kloßige Sprache, Zungenschwellung
– Übelkeit, Erbrechen, Bauchkrämpfe
– Atembeschwerden mit Atemnot bzw. Asthmaanfall
– Herzrasen, Blutdruckabfall
– Schwächegefühl
– Angstzustände
– Bewusstlosigkeit
Es ist wichtig darauf hinzuweisen, dass Insektengiftallergien zu jenen Allergieformen zählen, die sehr gut behandelbar sind. Dementsprechend liegt der Therapieerfolg sogenannter Allergie-Immuntherapien bei Bienengiftallergien bei ca. 80% und bei Wespengiftallergien bei ca. 95%. Nach erfolgreich durchgeführter Hyposensibilisierung zeigen Betroffene keine, oder nur noch geringe Reaktionen nach Stichereignissen. Wie lange die Wirkung erfolgreich durchgeführter Hyposensibilisierungen anhält, kann nicht definitiv angegeben werden. In manchen Fällen lebenslang, in anderen Fällen doch viele Jahre.
Besonders stark exponierte und daher gefährdete Berufsgruppen (z.B. Imker oder auch Gärtner) erhalten die Immuntherapie oft auch so lange, wie der Kontakt mit den jeweiligen Insekten besteht. Auch Menschen, die unter sogenannter Mastozytose leiden, einer Erkrankung mit dem überzahlmäßigen Vorliegen von Mastzellen, wird die Therapie zeitlich unbegrenzt und lebenslang durchgeführt.
Bei Anaphylaxie II° kann eine Hyposensibilisierung durchgeführt werden, ab Grad III ist sie jedenfalls zu empfehlen. Bei Bienengiftallergien beträgt die Therapiedauer normalerweise 3-5 Jahre, bei Wespengiftallergien jedenfalls 3 Jahre.
ICH HABE DEN VERDACHT, AN EINER INSEKTENGIFTALLERGIE ZU LEIDEN, WOHIN KANN ICH MICH WENDEN?
Kontaktierten Sie als erstes Ihren Hautfacharzt und besprechen Sie mit ihm Ihre Beschwerden bzw. Ihr Reaktionsmuster. Um eine Allergie auf Insektengift nachweisen zu können, sind spezielle Haut und Bluttests erforderlich und liegt idealerweise das Stichereignis ca. 4 Wochen zurück.
Jedenfalls sollten Sie bei allen über eine übliche Lokalreaktion (kleine Schwellung, Rötung mit Juckreiz) hinausgehenden Symptomen vorsorglich von Ihrem Arzt ein sogenanntes Notfallset verordnet bekommen. Wichtig ist dabei, dass Ihnen die Anwendung genauestens erklärt wird. Gerne können Sie bei Unklarheiten diesbezüglich auch bei Ihrem Apotheker nachfragen.
Das Notfallset müssen Sie immer mit sich führen!
WAS IST DAS SOGENANNTE NOTFALLSET UND WENDE ICH ES AN?
Das Notfallset besteht aus 3 Medikamenten die vorsorglich vom Arzt im Notfall bei Bedarf zur sofortigen Selbstanwendung verordnet werden. Es besteht aus einem schnell wirksamen Antihistaminikum (Allergietablette oder Tropfen), einem Cortisonpräparat (z.B. Aprednisolon 25mg Tbl. oder Urbason 40 mg Tbl.) und einem Adrenalin Autoinjektor.
Kommt es infolge eines Stichereignisses zu einer über das übliche Ausmaß (> 10 cm) hinausgehenden Rötung, Schwellung, Nesselsucht bzw. zum Auftreten eines Juckreizes am ganzen Körper und/oder bestehen zudem systemische Reaktionen (siehe Tabelle Symptome), so sollten sofort Allergietablette und Cortisonpräparat gemeinsam verabreicht und ein Notarzt/Hausarzt aufgesucht werden. Bei starken Reaktionen mit Atemnot und Kreislaufbeteiligung ist die Verabreichung des Adrenalinautoinjektors empfohlen.
Bedenken Sie, dass die Anwendung des Adrenalin Autoinjektor gegebenenfalls lebensrettend sein kann, da die rasche Verabreichung von Adrenalin, dem im Rahmen des allergischen Schocks eintretenden Blutdruckabfall entgegenwirkt.
Die Anwendung des Autoinjektors ist für die Laienapplikation gedacht und kann von jedermann durchgeführt werden. Die Verabreichung wird Ihnen gerne vom verordnenden Arzt oder Ihrem Apotheker genauestens erklärt.
IST ES EINE ALLERGIE ODER NUR EINE LOKALREAKTION?
Wenn nach einem stattgehabten Stichereignis unmittelbar oder innerhalb weniger Stunden Anzeichen von Atemnot, Schwindel, Schwellungen, juckenden Hautveränderungen (Quaddeln), also Zeichen einer sogenannten Systemreaktion, auftreten, oder die Rötung um die Stichstelle ein Ausmaß von mehr als 10 cm beträgt und über mehr als 24 Stunden anhält, ist eine ärztliche Abklärung bei einem Allergiespezialisten zu empfehlen.
WIE KANN ICH MICH SELBST BEI EINER INSEKTENGIFTALLERGIE SCHÜTZEN?
Leider ist ein 100%iger Schutz unmöglich. Nichtsdestotrotz kann durch die Beachtung entsprechender Allgemeinmaßnahmen das Risiko eines Stichereignisses deutlich reduziert werden.
– Vermeiden Sie barfuß zu laufen
– Parfüme oder Duftstoffe können Insekten anlocken
– Schwarze oder grell gefärbte Kleidung locken Bienen oder Wespen gerne an
– Vermeiden Sie die ungeschützte Konsumation süßer Speisen/Getränke im Freien
– Meiden Sie die Nähe von Bienenstöcken bzw. Wespennestern
– Bewahren Sie Ruhe, wenn sich Insekten in Ihrer Nähe befinden (keinesfalls wild umsichschlagen – Insekten stechen meistens nur um sich zu verteidigen!)
– Tragen entsprechender (Schutz-)Kleidung (langärmelig)
HELFEN SOGENANNTE STICHHEILER?
Bei Laien mitunter sehr beliebt und von der Pharmaindustrie werbetechnisch ausgesprochen geschickt vermarktet ist die Anwendung sogenannter Stichheiler. Angeboten werden je nach Funktionsprinzip thermische (Abgabe von Hitze), elektrische (Abgabe kurzer elektrischer Impulse) und mechanische (Saugwirkung mittels Unterdruck) Stichheiler.
Es soll hier ausdrücklich darauf hingewiesen werden, dass für keine der erwähnten Funktionsprinzipien eine gesicherte wissenschaftliche Evidenz hinsichtlich ihrer zuverlässigen Wirkung vorliegt.
Die Werbung vermittelt bei Anwendung derartiger Produkte einen Vorteil gegenüber herkömmlichen Behandlungsmethoden und kann beim Anwender falsche, weil nicht erfüllbare, Erwartungen auslösen.
Bei Allergikern, empfindlicher Haut bzw. Kindern unter 12 Jahren ist die Anwendung von thermischen bzw. elektrischen Stichheilern jedenfalls kontraindiziert.
Allergie
Inhalative Allergie
Allergische Reaktionen auf sogenannte Inhalationsallergene sind dadurch gekennzeichnet, dass eine durch IgE- Antikörper vermittelte Überempfindlichkeitsreaktion auftritt. Die Allergene werden dem Körper „inhalativ“ zugeführt, das bedeutet, dass der erste Kontakt mit dem Allergen die Schleimhäute der oberen Atemwege bzw. Augen betrifft. Demzufolge treten als Beschwerden auch Niesreiz, rinnende und juckende bzw. verstopfte Nase, Husten, Halskratzen bzw. auch Asthma auf. Ist die Schleimhaut des Auges betroffen, kommt es zu rinnenden juckenden und geröteten Augen.
ALS POTENZIELLE AUSLÖSER INHALATIVER ALLERGIEN KENNT MAN:
– Pollen von Baumblüten, Gräsern und Kräutern
– Hausstaubmilben
– Schimmelpilze
– Tierhaare
Wichtig für die Diagnostik ist eine ausführliche ärztliche Anamnese, bei der geklärt wird, wann und mitunter auch zu welcher Tages- bzw. Nachtzeit Beschwerden auftreten.
WICHTIG SIND FOLGENDE FRAGEN, DIE MIT DEM ARZT GEMEINSAM GEKLÄRT WERDEN MÜSSEN:
– Welche Beschwerden treten auf? (Fließschnupfen, verstopfte Nase, rinnende juckende Augen, Hustenreiz, Asthma, Hausveränderungen, …)
– Wann treten die Beschwerden auf? (Jahreszeit, Tageszeit, outdoor oder indoor)
– Unter welchen Umständen verstärken sich die Beschwerden? (Rasenmähen, Tierkontakt, Staubsaugen)
– Dauermedikamente?
– Familiäre Allergien?
Während Hausstaubmilbenallergiker das ganze Jahr über unter Beschwerden leiden, treten diese bei Pollenallergikern nur zur entsprechenden Jahreszeit (saisonale Pollenflugzeit) auf. Es kommt auch öfters vor, dass eine klinische Sensibilisierung sowohl auf Baumblütenpollen als auch Gräserpollen vorliegt. In solchen Fällen bestehen Beschwerden dann beginnend im Frühjahr bis in den Hochsommer bzw. Herbst. In der übrigen Jahreszeit besteht Beschwerdefreiheit.
Nachstehender Pollenflugkalender beschreibt die generellen Flugzeiten der relevanten inhalativen Baumblüten- und Gräserpollen in Österreich.
Auf der Webseite pollenwarndienst.at finden Sie tägliche Prognosen während der Pollensaison. Für Allergikerinnen und Allergiker ist es wichtig, die aktuellen Belastungen genau zu verfolgen. Wer auf einen verstärkten Pollenflug vorbereitet ist, kann sich auf den Kontakt mit Pollen einstellen und Aufenthalte im Freien einschränken.

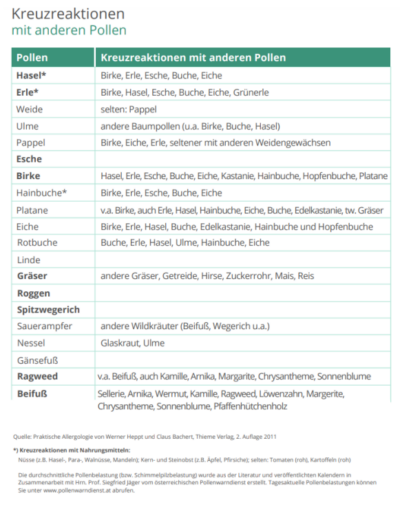

Pollenflugkalender und Kreuzreaktionen finden Sie hier zum Download.
Verwendete Quellen: AstraZeneca Patientenbroschüre
WIE KANN ICH MEINE POLLENALLERGIE BEHANDELN?
Grundsätzlich gibt es 2 verschiedene Behandlungsmöglichkeiten. Die Empfehlung richtet sich nach dem Ausmaß der Symptomatik und dem Leidensdruck des Betroffenen.
Bestehen nur kurzzeitige und nicht sehr stark ausgeprägte Beschwerden (z.B. nur Augenjucken oder leichter Niesreiz) während der Pollenflugzeit, so wird im Normalfall eine medikamentös symptomatische Therapie ausreichen. Dabei sind die Beschwerden durch die Anwendung von sogenannten antiallergischen Augentropfen oder Nasensprays gut kontrollierbar und führen in den meisten Fällen zu einer akzeptablen Lebensqualität. Es sind auch in Einzelfallberichte über die erfolgreiche Therapie mittels homöopathischer Präparate bzw. Akupunktur bekannt.
Bei ausgeprägten Beschwerden mit Beteiligung mehrerer Schleimhautareale (Augen, Nase und Atemwege) gleichzeitig ist oftmals neben antiallergischen Augentropfen die Anwendung eines cortisonhaltigen Nasensprays in Kombination mit einem Antihistaminikum in Tablettenform (=Allergietablette) zur Symptomkontrolle erforderlich.
Bestehen die Beschwerden chronisch, das heißt, regelmäßig über mehrere Saisonen, so wird in den meisten Fällen eine sogenannte Immuntherapie empfohlen. Dabei wird über den Zeitraum von 3-5 Jahren, in anfänglich steigender Dosierung das entsprechende Allergen in Form einer Injektion unter die Haut, als Lutschtablette oder Tropflösung dem körpereigenen Immunsystem „angeboten“ mit dem Ziel, dass sich im Laufe der Anwendung eine sogenannte immunologische Toleranz entwickelt und sich die Beschwerden zurückbilden. Im Idealfall besteht nach Abschluss der Immuntherapie Beschwerdefreiheit; in den allermeisten Fällen gelingt es zumindest, die Beschwerden derart zu reduzieren, dass eine entsprechende Lebensqualität wieder hergestellt ist.
Die Unterschiede bei den einzelnen Formen der Immuntherapie liegen in ihrer Anwendung. Während Injektionen von Facharzt bzw. in manchen Fällen auch vom Hausarzt in regelmäßigen Abständen, d. h. alle 6-8 Wochen verabreicht werden, so ist bei oralen Arzneiformen (Lutschtabletten oder Tropfen) die tägliche Einnahme zu Hause erforderlich.
Sowohl die „Allergiespritze“ als auch die oralen Therapieformen zeigen vergleichbar gute therapeutische Ansprechraten, wenn sie vorschriftsgemäß über den Zeitraum von zumeist 3 Jahren angewendet werden. Die Behandlung in Form einer Immuntherapie ist ab dem 5. Lebensalter möglich.
KANN MAN EINE POLLENALLERGIE BEHANDELN?
Ja. Dies ist sehr einfach möglich.
Nach Bestätigung einer anamnestisch relevanten Sensibilisierung, d. h. bei Auftreten entsprechender Beschwerden während der tatsächlichen Pollenflugzeit, wird durch den Facharzt mittels Haut- und Bluttests die klinische Relevanz bestätigt. Demzufolge wird das Vorliegen einer Allergie anhand eines positiven Prick-Tests (=Hauttest) und durch im Blut vorhandene Allergen-spezifische Antikörper (IgE, IgG) bewiesen.
Ausdrücklich abzulehnen ist eine leider auch ärztlich immer wieder propagierte, weil bei Betroffenen – in Unkenntnis der Zusammenhänge – oftmals geforderte unkritische Allergieabklärung mittels einfachen Bluttests ohne entsprechende Anamnese. Die Erklärung ist einfach, wenn auch von Laien und „alternativen Behandlern“ nicht immer leicht und entsprechend akzeptiert: eine klinische relevante, d. h. behandlungsbedürftige Allergie besteht nur dann, wenn neben der im Blut nachgewiesenen Empfindlichkeit (= Sensibilisierung) auf ein bestimmtes Allergen, auch eine dementsprechende klinische Symptomatik (=Beschwerden) des Betroffenen vorliegt. Allzu oft besteht leider kein enger Zusammenhang und es kommt daher zu Fehlinterpretationen. Daher sollte das Vorliegen einer Allergie immer von einem entsprechend dafür ausgebildeten Facharzt festgestellt werden (siehe auch Penicillinallergie).
AB WELCHEM ALTER KANN ICH MEINE KINDER TESTEN LASSEN?
In der Regel werden Allergietests bei Kleinkindern ab dem 3. Lebensjahr durchgeführt. In begründeten Einzelfällen ist dies auch schon früher möglich. Zu berücksichtigen ist, dass Kinder die Durchführung von Prick-Test nicht immer akzeptieren.
HAUTTEST = PRICKTEST – WAS IST DAS?
Der Hauttest bzw. Prick-Test ist ein allergologisch sehr häufig angewendetes Verfahren zur Feststellung einer Allergie. Die Befundinterpretation erfolgt gemeinsam mit der Anamnese und weiteren Labortests (Bluttest).
Bei der Durchführung werden am Unterarm die abzuklärenden Allergene der Reihe nach in flüssiger Form aufgetropft und die Haut an diesen Stellen mit einer kleinen Lancette (spitze Nadel) angeritzt. Durch diesen kleinen Piekser tritt das Allergen mit dem Immunsystem der Haut in Kontakt und führt im Falle eines positiven Befundes zum Auftreten einer Quaddel. Nachdem der Prick-Test eine diagnostische Methode zur Feststellung einer Sofottyp (= Typ I) Reaktion ist, tritt die Lokalreaktion sofort bzw. innerhalb weniger Minuten auf und nimmt die Methode daher kein großes Zeitintervall in Anspruch.
Während Erwachsene die Durchführung eines Prick-Tests problemlos tolerieren, kann bei Kindern, insbesondere Kleinkindern, die Durchführung nur unter Berücksichtigung der Toleranz durchgeführt werden.
Allergie
Was ist ein orales Allergiesyndrom?
Manche Menschen, die unter einer Pollenallergie (Birken, Beifuß- oder Gräserpollen) leiden, verspüren beim Konsum von Nüssen, rohem Obst und/oder Gemüse Juckreiz im Mund bzw. Rachen. In diesen Fällen spricht man von einem oralen Allergiesyndrom.
Dabei handelt es sich um eine Kreuzreaktion. Entsprechend der vorhandenen Pollenallergie besteht ein pathologisches Reaktionsmuster des Immunsystems auf Proteinstrukturen (Eiweiß) in den Pollen. Das menschliche Immunsystem erkennt die normalerweise harmlosen Pollenproteine als körperfremd und löst eine Abwehrreaktion (=Allergie) aus. Verschiedene Nahrungsmittel enthalten den Pollen sehr ähnliche Proteine und kommt es somit zu einer sogenannten Kreuzreaktion. Bemerkenswerterweise tritt die Reaktion nur dann auf, wenn bestimmte Gemüse oder Obstsorten roh konsumiert werden.
Besteht beispielsweise eine klinisch manifeste Birkenpollensensibilisierung, kann es vorkommen, dass beim Genuss roher Äpfel Symptome eines oralen Allergiesyndrom auftreten, wie beispielsweise Halskratzen oder Juckreiz im Mund bzw. Zungenschwellung. Dies ist dadurch erklärbar, dass das Leitallergen der Birkenpollen (Bet v1) eine zum Verwechseln ähnliche molekular Eiweißstruktur hat wie der Apfel (Mal d1). Das Immunsystem kann beide Strukturen demzufolge nicht unterscheiden und reagiert daher in beiden Fällen. Wird hingegen der Apfel thermisch behandelt, zum Beispiel gekocht (Apfelstrudel), so werden die Eiweißstrukturen derart verändert (denaturiert), dass keine Ähnlichkeit mehr mit dem Birkenallergen besteht und diese Speisen problemlos vertragen werden.
HÄUFIGE SYMPOTME EINES ORALEN ALLERGIESYNDROMS:
– Halskratzen
– Juckreiz bzw. Kribbeln im Mund/Rachenbereich
– Schwellung von Lippen, Zunge bzw. Rachen
– Hustenreiz
Die Behandlungsmöglichkeiten beim OAS (=oralen Allergiesyndrom) umfassen neben diätetischen Maßnahmen (Meiden auslösender Nahrungsmittel) bei milden Symptomen Antihistaminika (sogenannte Allergietabletten) und in ausgeprägten Fällen eine Immuntherapie (SCIT oder SLIT) gegen das Leitallergen. Empfohlen ist eine SIT (systemische Immuntherapie) nur bei jenen Patienten, die im Rahmen ihres OAS Atemwegssymptome entwickeln.
LEITALLERGENE UND KREUZALLERGIEN
Menschen, bei denen eine Allergie auf ein bestimmtes Leitallergen besteht, können beim Konsum von Früchten, Gemüsen bzw. Gewürzen sogenannte Kreuzreaktionen bzw. Kreuzallergien entwickeln.
Eine Auflistung häufiger Kreuzallergien finden Sie hier.
Quelle der Auflistung häufiger Kreuzallergien: https://akse.de/
Allergie
Kontaktallergie
Kontaktallergien sind Allergien vom Typ IV (= Spättyp-Sensibilisierung). Das heißt, es handelt sich um T-Zell vermittelte Reaktionen die durch epidermalen Kontakt (=Hautkontakt) mit einem (zumeist kleinmolekularem) Allergen ausgelöst werden und sich in Form eines Ekzems ausdrücken. Diese Allergene finden sich oft am Arbeitsplatz oder im Alltag. Eine Liste der häufigsten Kontaktallergene haben wir weiter unten angeführt.
Meistens beschränkt sich das Auftreten des Ekzems auf die Kontaktreaktion. Es kann aber auch zu Streureaktionen kommen, insbesondere bei längerem oder wiederholten Allergenkontakt.
Was auf den ersten Blick oft als Kontaktekzem erscheint, kann differentialdiagnostisch aber auch ein irritatives Ekzem sein. So kann beispielsweise eine unscharf begrenzte Hautreaktion im Bereich des Nabels eine Kontaktreaktion auf Nickel sein, die durch den Jeansknopf (enthält oftmals Nickel) vermittelt wird. Andererseits können Desinfektionsmittel genauso wie Waschmittel Hautveränderungen im Sinne einer Hautirritation auslösen. Während es sich bei Nickel im Jeansknopf um eine allergische Typ IV Reaktion handelt, sind durch beispielsweise Wasch- oder Desinfektionsmittel ausgelöste Hautveränderungen als Hautirritationen anzusehen, bei der die Hautbarriere beeinträchtigt wird und sich daraufhin ein Ekzem manifestiert.
Allergische Kontaktekzeme entstehen nie beim Erstkontakt, sondern erst nach einer Sensibilisierungsphase. Nach derzeitiger Lehrmeinung beträgt die Latenzzeit für eine immunologische Sensibilisierung zumindest 7 Tage. Sollte bereits eine manifeste klinische Sensibilisierung vorliegen, das heißt, eine Allergie auf ein bestimmtes Allergen bekannt sein, tritt die allergische Kontaktekzemreaktion sehr früh auf, meist bereits nach 1-3 Tagen.
WELCHE KONTAKT-EKZEMFORMEN WERDEN UNTERSCHIEDEN?
Allergisches Kontaktekzem
entsteht durch den Kontakt mit einem Allergen nach vorausgegangener klinisch relevanter Sensibilisierung. Allergische Kontaktekzeme entstehen nie beim Erstkontakt, sondern erst nach einer Sensibilisierungsphase. Nach derzeitiger Lehrmeinung beträgt die Latenzzeit für eine immunologische Sensibilisierung zumindest 7 Tage. Sollte bereits eine manifeste klinische Sensibilisierung vorliegen, das heißt, eine Allergie auf ein bestimmtes Allergen bekannt sein, tritt die allergische Kontaktekzemreaktion deutlich früher auf, meist bereits nach 1-3 Tagen. Der entscheidende therapeutische Ansatz beim allergischen Kontaktekzem liegt in der Vermeidung der Allergenexposition. Die diagnostische Abklärung erfolgt mittels Epikutantest (Patch-Hauttest) und ermöglicht im Idealfall die Ermittlung des Kontaktallergens.
Irritatives Kontaktekzem
entsteht einerseits durch akut oder wiederholt auftretende Exposition mit irritativen, d.h. die Haut unmittelbar schädigenden Substanzen (z.B. Säuren, Laugen, Chemikalien) oder andererseits durch die chronisch situative Exposition, z.B. häufiges Händewaschen, vermehrter Detergentienkontakt, Desinfektionsmittelkontakt. Dabei begünstigt eine geschädigte Hautbarriere das Auftreten eines irritativ (toxischen) Ekzems. Im Unterschied zum allergischen Kontaktekzem liegt hier keine Allergie vor!
Photoallergisches-phototoxisches Kontaktekzem
entsteht durch Kontakt mit einer photosensibilisierenden Substanz. Je nachdem, ob durch die UV-Einwirkung das auslösende Agens eine toxische Reaktion auslöst, oder immunologisch als körperfremd erkannt wird unterscheidet man die phototoxische von der photoallergischen Reaktion.
Phototoxische Reaktionen sind i.d.R. dosisabhängig. Das heißt, sie benötigen intensive UV-Exposition und hohe Dosen eines Photosensibilisators. Solche Photosensibilisatoren sind bestimmte Medikamente (Tetrazykline, Amiodaron, Furosemid, Chinolone, NSAR, Fibrate, Psoralene, Sulfonamide, Voriconazol) aber auch Phytopharmaka wie z.B. Johanniskraut, Arnika oder Baldrian.
Nicht selten ist die im Sommer auftretende sogenannte Wiesengräserdermatitis oder Dermatitis nach Kontakt mit Riesenbärenklau, bei der es durch den Kontakt mit diesen Furocumarin-haltigen Pflanzen in Zusammenhang mit UV-Exposition zum Auftreten charakteristischer Hautveränderungen kommt. Ähnliche Reaktionen können auch nach externer Anwendung von Bergamotte Öl (früher enthalten in Kölnisch Wasser) auftreten und sind als Berloque-Dermatitis bekannt.
Photoallergische Reaktionen beruhen auf einer Typ IV Immunreaktion und treten klinisch als photoallergisches Ekzem in Erscheinung. Das Auftreten des Ekzems ist mehr oder weniger unscharf auf die lichtexponierten Areale beschränkt und oft mit Streureaktionen verbunden. Häufige Auslöser sind NSAR, Duftstoffe oder UV-Filter von Sonnenschutzmitteln.
Proteinkontaktdermatitis
entsteht auf Basis einer spezifischen Immunreaktion im Sinne einer Typ I-Soforttyp-Reaktion auf Proteine (z.B. Tierhaare oder Lebensmittel). Das Ekzem tritt zeitversetzt im Kontaktareal auf. Begünstigt werden derartige Ekzemformen durch den Kontakt mit irritativ wirkenden (zumeist) Lebensmitteln bei bereits vorgeschädigter Hautbarriere, wie dies beispielsweise beim atopischen Ekzem (Neurodermitis) der Fall ist. Diagnostisch wegweisend sind Prick und Intrakutan Tests, sowie der serologische Nachweis spezifischer Antikörper (CAP Klassen).
AN WELCHEN KÖRPERSTELLEN TRETEN KONTEKTEKZEME AM HÄUFIGSTEN AUF?
Charakteristischerweise treten Kontaktekzeme an jenen Stellen auf, wo der Kontakt mit dem Allergen gegeben ist. Besteht der Allergen-Kontakt über einen längeren Zeitraum, ist auch das Auftreten von Streueffloreszenzen möglich. Körperstellen an denen Streureaktionen auftreten, sogenannte Prädilektionsareale, betreffen die Streckseiten der Oberarme und Oberschenkel, sowie die Flanken und Schultern. Das Ausmaß der Hautreaktion ist auch von der Zeit und Intensität des Allergenkontaktes abhängig.
– Hände 21 %
– Gesicht 13%
– Augenlider/periokulär 7,2%
– Unterschenkel 7%
– generalisiert inkl. Streureaktion 5%
DIE LISTE DER 10 HÄUFIGSTEN KONTAKTALLERGENE UND IHRE BEDEUTUNG
1. Nickelsulfat (16,2%)
– Jeansknopf, Modeschmuck, Textil-Verschluss, Armbanduhr, Musikinstrumente, Werkzeuge, Münze
2. Duftstoffmix I (7,8%)
– Kosmetika, Parfums, Duftlampen, Shampoos, Raumspray, Seifen
3. Perubalsam (5,9%)
– Kosmetika, Parfüms, externer Tabak
4. Kobaltchlorid (5,8%)
– Metalllegierung, Modeschmuck, Textil-Verschluss, Schmucktätowierung (blau-grün), Farben, Lacke, Zement
5. Methylisothiazolinon (5,0%)
– Konservierungsmittel (kosmetisch und technisch), Wandfarben, Sonnenschutzmittel, Holzpflegemittel
6. (Chlor) Methylisothiazolinon (MCI/MI) (4,3%)
– Konservierungsmittel (kosmetisch und technisch), Wandfarben, Sonnenschutzmittel, Holzpflegemittel
7. Kaliumdichromat (4,1%)
– Lederverarbeitung, Zementzusatz, Streichhölzer
8. Duftstoffmix II (4,0%)
– Kosmetika, Parfums, Duftlampen, Shampoos, Raumspray, Seifen
9. Kolophonium (3,6%)
– Pflaster, Klebestoffe, Wachs, Holz
10. Propolis (3,6%)
– Kosmetika, Kaugummi, Pflaster
Allergie
Hausstaubmilbenallergie
HAUSSTAUBMILBENALLERGIE – WAS KANN ICH TUN?
Hausstaubmilben werden, wie der Name schon verrät, zur Gattung der Milben gezählt und die wiederum werden im Überbegriff den Spinnentieren zugeordnet. Die häufigsten Hausstaubmilbenarten bei uns in Mitteleuropa sind Dermatophagoides pteronyssinus (Europäische Hausstaubmilbe) und Dermatophagoides farinae (Nordamerikanische Hausstaubmilbe).
Hausstaubmilben sind harmlose Mitbewohner des Menschen. Mit freiem Auge sind sie nicht erkennbar. Nachdem sie im Freien nicht überlebensfähig sind, kommen sie nahezu ausschließlich in unseren Wohnungen vor und besiedeln da vor allem Kopfpölster, Matratzen und Sofas. Sie finden da für sie zum Überleben als Nahrung dienliche menschliche Hautschuppen und es ist zudem ausreichend Wärme und Feuchtigkeit vorhanden. Verschleppt werden Milben auch durch unsere Kleidung, denn überall wo sich menschliche Hautschuppen befinden, ausreichend Luftfeuchtigkeit vorhanden und es warm genug ist, siedeln sich Milben an.
Das optimale Mikroklima für Milben orientiert sich an einer Luftfeuchtigkeit von 70-80% und einer Temperatur von 20-30 °C.
Hausstaubmilbenallergikern machen die im Kot der Milben enthaltenen Eiweißstrukturen zu schaffen, denn sie sind die sogenannten Majorallergene (Der p 1 und 2 bzw. der f 1 und 2). Daneben kann in seltenen Fällen auch eine Sensibilisierung gegenüber dem in Milben enthaltenem Tropomyosin (=Muskelprotein) auftreten. In solchen Fällen erklärt sich dann auch eine mögliche Kreuzreaktivität gegen Krustentiere (z.B. Garnelen), denn auch sie enthalten Tropomyosin. Man spricht dann von einem Hausstaubmilben-Krustazeen Syndrom.
HAUSSTAUBMILBENALLERGIE – WELCHE BESCHWERDEN TRETEN AUF?
Zum Unterschied zur Frühblüher- bzw. Gräserpollenallergie treten bei der Hausstaubmilbenallergie die Beschwerden das ganze Jahr über auf, also auch in der Heizperiode. Dieser Umstand ist ein sehr wichtiges Merkmal.
Hauptsächlich handelt es sich um eine allergische Rhinitis (Schnupfen) bzw. allergisches Asthma (anfallsartiger Husten). Augensymptome (Konjunktivitis) treten, wenn dann meist nur deutlich milder auf.
Auch bei der Hausstaubmilbenallergie kann es vorkommen, dass die Beschwerden in den warmen Sommermonaten aufgrund der höheren Luftfeuchtigkeit verstärkt auftreten.
HAUSSTAUBMILBENALLERGIE – WAS KANN ICH IN MEINER WOHNUNG TUN?
Eine völlige Beseitigung der Hausstaubmilben ist nicht möglich. Daher ist das wichtigste Ziel die Reduktion der Milbenbelastung. Ein subjektiv wahrnehmbarer Behandlungserfolg stellt sich frühestens nach 3 Monaten ein.
Als „Encasings“ werden allergendichte, aber feuchtigkeitsdurchlässige Pölster und Matratzenüberzüge bezeichnet. Sie bilden eine Schutzbarriere gegenüber Milbenallergenen. Vorsicht ist geboten bei der Auswahl geeigneter Produkte. Nach aktuellen Daten können ACb-Encasings der Firma Allergy Control TM empfohlen werden. Entsprechende Beratung erhalten Sie im gut sortierten Medizinproduktefachhandel. Gerne stehen wir Ihnen beratend zur Seite.
FOLGENDE MAßNAHMEN ZUR REDUKTION DER MILBENBELASTUNG WERDEN ALLGEMEIN EMPFOHLEN:
– allergenundichte Matratzen und Polsterbezüge
– Bettrahmengestell mit der Möglichkeit der Luftzirkulation (kein geschlossener Bettkörper)
– mindestens wöchentliches Wechseln der Bettwäsche
– Waschen der Bettwäsche idealerweise mindestens bei 60°C
– Waschen der Pölster und Decken idealerweise alle 2 Wochen
– Trocknen der Bettwäsche mittels Wäschetrockner
– Verbannen von Stofftieren im Schlafbereich
– regelmäßiges Einfrieren der Stofftiere über 24h in der Tiefkühltruhe
– feuchte Bodenreinigung im Schlafbereich zu bevorzugen
– Staubsauger mit HEPA Filter (Staub wird im Sauger zurückbehalten)
– Luftfeuchtigkeit im Schlafbereich durch Stoßlüften möglichst niedrig halten (3-4 x tgl. für 10 Minuten), Raumtemperatur idealerweise um 20°C
– Keine Stoffvorhänge im Schlafbereich
– Regelmäßiges Reinigen der Heizkörper
HAUSSTAUBMILBENALLERGIE – WELCHE THERAPIEMÖGLICHKEITEN GIBT ES?
Die therapeutischen Maßnahmen und Empfehlungen richten sich nach Ausmaß der Beschwerdesymptomatik, Leidensdruck und Alter. Die Festlegung erfolgt durch den behandelnden Facharzt.
Zur Verfügung stehen anti-allergisch wirksame Tabletten bzw. Nasensprays oder eine Immuntherapie über 3 Jahre. Bei der Immuntherapie (Hyposensibilisierung) wird neben der klassischen SCIT (subkutanen Immuntherapie) als Injektion auch die SLIT (sublinguale Immuntherapie) als Tablette.
Zu beachten ist die relative Kontraindikation der Immuntherapie bei älteren Patienten mit schwerem bzw. unkontrolliertem Asthma.
Für weitere Details wenden Sie sich bitte an Ihren behandelnden Arzt.
Allergie
Covid Impfungen & Allergie – Mythos & Fakten
Grundsätzlich kann es bei jeder Impfung zu einer allergischen Reaktion kommen. Derartige Ereignisse sind sehr selten und treten bei 1 von 100.000 bis 1 Million Personen auf. Allergische Reaktionen können dabei auf den Impfstoff selbst oder seine Zusatz-/Hilfsstoffe auftreten. Zu unterscheiden von allergischen Impfreaktionen sind lokale bzw. allgemeine Impfreaktionen, die von einer schwachen Rötung und Schmerzen an der Einstichstelle bis zu einer kurzweiligen grippalen Symptomatik mit Kopf und Muskelschmerzen, Fieber, Lymphknotenschwellungen und allgemeinen Krankheitsgefühl reichen können.
Die in Laienforen kursierenden Gerüchte über das Auftreten schwerer allergischer Reaktionen bei der Verabreichung mRNA-Impfstoffen (Moderna, BioNTech Pfizer) gegen SARA-CoV-2 bei bestehender Hühnereiweiß- bzw. Latexallergien haben sich nicht bestätigt. Weder eine Hühnereiweißallergie noch eine Latexallergie stellen eine Kontraindikation für die Verabreichung eines der obig genannten Impfstoffe dar, da mRNA-Impfstoffe weder Spuren von Hühnereiweiß noch Latex enthalten!
Nicht verabreicht werden dürfen die erwähnten mRNA-Impfstoffe bei stattgehabter schwerer allergischer Reaktion im Rahmen einer bereits durchgeführten Verabreichung des mRNA IImpfstoffes gegen SARS-CoV2 oder bekannter Unverträglichkeit von Polyethylenglycol = Macrogol (Abführmittel, Colonoskopievorbereitungslösungen) bzw. Trometamol/Tromethamin.
FOLGENDE PATIENTENGRUPPEN HABEN KEIN ERHÖHTES RISIKO BEI DER VERABREICHUNG DERZEIT ZUGELASSENER IMPFSTOFFE GEGEN EINE COVID 19 INFEKTION:
– Antibiotikaallergie
– Atopisches Ekzem = Neurodermitis
– Asthma bronchiale (therapeutisch gut eingestellt)
– Heuschnupfen (Rhinoconjunctivitis allergica)
– Insektengiftallergie
– Kontaktallergie
– Nahrungsmittelallergie (insbesondere Hühnereiweißallergie)
– Nasenpolypen
– Nesselsucht (Urticaria) mit/ohne Angioödeme
– Schmerzmittelunverträglichkeit
Für weitere Informationen und Fragen verweisen wir Sie auf Ihren Impfarzt und den Informationen unter gesundheit.gv.at.
Allergie
Wie erfolgt der Hauttest = Epikutantest?
Der sogenannte Epicutan oder Patchtest ist die wichtigste Methode zur Feststellung einer klinisch relevanten Sensibilisierung gegenüber einem fraglichen Allergen. Die in Frage kommenden Testsubstanzen werden in Form eines mit Testkammern ausgestatteten Pflasters auf die gesunde Haut (meistens am Rücken) geklebt und über 48 Stunden belassen. Danach wird der Patch entfernt und nach Markierung der einzelnen Testareale das Auftreten einer Hautreaktion nach weiteren 24-48 Stunden beobachtet.
Positive Hautreaktionen sind nur im Zusammenhang mit einer entsprechenden Anamnese aussagekräftig und erfolgt die Feststellung der Allergie durch den allergologisch ausgebildeten Facharzt. Die Testreihe richtet sich nach allgemeinen allergologischen Empfehlungen der Fachgesellschaft und gewährleistet aktuell den bestmöglichen Ausschluss/Nachweis von Sensibilisierungen auf bestimmte Leitallergene.
